Eind 2021 heeft voormalig minister van VWS De Jonge besloten om de interventies bij kinderen en de hoogcomplexe interventies bij volwassenen met een aangeboren hartafwijking te concentreren bij twee locaties, namelijk in het Erasmus MC en in het UMC Utrecht. Deze beslissing heeft de afgelopen tijd tot veel onrust geleid waarin de integriteit van organisaties en mensen ter discussie wordt gesteld.
Het belang van onze patiënten en de benodigde samenwerking van onze artsen met artsen in andere centra staat voorop. Dit houdt in dat we een feitelijke, open discussie op inhoud voeren. We staan achter het besluit van de minister om de zorg te concentreren in twee centra. Dit verbetert de kwaliteit van zorg voor patiënten. En we richten ons op samenwerking met de andere centra.
Tegelijkertijd willen we onjuiste beelden weerleggen. Hoe zit het nu echt?
Waarom leidt concentratie tot betere kwaliteit van zorg?
Concentratie van zorg is staand beleid, dat door de nieuwe regering in haar regeerakkoord is bevestigd. Concentratie zorgt voor verbetering van de kwaliteit van zorg, door een verhoging van het aantal verrichtingen van het multidisciplinaire team op de concentratielocaties.
De zorg voor patiënten met een aangeboren hartafwijking is heel specialistische zorg. Landelijk zijn er twaalf gespecialiseerde kinderhartchirurgen, waarvan er drie binnen nu en 4 jaar met pensioen gaan. Om deze zorg op hoog niveau te kunnen blijven leveren en verder te verbeteren is het belangrijk dat deze operaties in twee ziekenhuizen worden uitgevoerd. Dit vanwege het feit dat er veel verschillende hoog complexe afwijkingen zijn die maar weinig voorkomen, sommige maar enkele keren per jaar in Nederland. Het is daarom belangrijk om de kennis en expertise op het gebied van deze complexe (kinder-)hartchirurgie en hartkatheterisaties te bundelen en zo te kunnen verbeteren. Vooral bij interventies bij kinderen zijn de aantallen laag, terwijl de behandeling door de meest deskundige hartchirurgen in de eerste levensfase juist zo belangrijk is om deze kwetsbare kinderen een goede start te geven. Concentratie is ook essentieel, aangezien de drie chirurgen met de meeste ervaring, de jongere collega’s moeten opleiden. Daarnaast kunnen we door concentratie van zorg de 24/7 beschikbaarheid van kinderhartchirurgen voor complexe operaties bij pasgeborenen beter waarborgen.
Een goed bewijs van de positieve effecten van concentratie van zorg en onderzoek is de realisatie van het Prinses Máxima Centrum, waarmee de overlevingskansen van kinderen die oncologische zorg nodig hebben flink zijn verbeterd. Daarnaast heeft dit centrum een positieve impact op de beleving van de zorg door de kinderen en hun ouders vanwege de specifieke kinderinfrastructuur. Dat zij hiervoor extra moesten reizen is voor deze ouders geen probleem gebleken: wat voor hen telt is de beste expertise en zorg, en daarmee de beste overlevingskans voor hun kind.
Wat zijn de voordelen van concentratie bij de keuze voor het UMC Utrecht?
Patiënten met aangeboren hartafwijkingen van alle leeftijden kunnen in het UMC Utrecht geholpen worden. Kinderen ondergaan alle behandelingen onder één dak in het kinderziekenhuis waar alle kinderspecialismen aanwezig zijn. De volwassen patiënten kunnen bij ons terecht voor alle behandelingen, inclusief hoog-specialistische zorg als hart- en longtransplantaties en steunharttherapie. UMC Utrecht was het eerste ziekenhuis met een levensloop-poli. Al 10 jaar lang zijn we bezig met levensloopzorg.
Bij (zeer) jonge kinderen zijn de resultaten van hoog-complexe hartchirurgie in het UMC Utrecht uitzonderlijk goed. Wij streven ernaar waar mogelijk een hartafwijking in één operatie te corrigeren, zodat daarmee de belasting voor de patiënt wordt verminderd. Het kind en zijn zorgbehoeften staan in het UMC Utrecht centraal. Het UMC Utrecht is momenteel het enige centrum met een volwaardig integraal kinderziekenhuis met alle expertise en faciliteiten inclusief OK en IC onder één dak.
Alle mogelijke ingrepen voor kinderen en volwassenen worden uitgevoerd door één gespecialiseerd team en het UMC Utrecht heeft bewezen capaciteit substantieel te kunnen uitbreiden om patiënten uit andere ziekenhuizen op te kunnen nemen.
Daarnaast is het van belang voor het Prinses Máxima Centrum, maar waarom?
De samenwerking tussen het UMCU/WKZ en het Prinses Máxima Centrum (Máxima) op de complexe zorg voor kinderen met kanker is zeer intensief en op professioneel hoog niveau.
Deze samenwerking komt het sterkst tot uitdrukking op de onderdelen operatieve zorg, intensieve zorg, acute zorg en de sub-specialistische niet-oncologische medebehandeling van het kind met kanker. Op dit moment focussen we ons gezamenlijk op excellente en integrale complexe zorg voor kinderen.
Het Máxima legt daarbij de focus op twee hoofdonderdelen: minder sterfte door effectievere behandelingen en een betere kwaliteit van (over)leven met minder bijwerkingen en complicaties en/of late effecten.
De kindercardiothoracaal chirurgen opereren vaak samen / naast de oncologische chirurgen van het Máxima om optimale kwaliteit van zorg te kunnen leveren door gebruik te maken van elkaars expertise. Naast deze chirurgen is er eveneens een sterk team van dedicated kindercardio-anesthesiologen, kindercardio-anesthesiemedewerkers, OK assistenten, intensivisten en gespecialiseerde PICU /NICU verpleegkundigen om deze zorg goed te kunnen borgen voor onze patiënten en de Máxima patiënten.
Aanvullend is dat op dit moment de kennis en kunde op het gebied van ingewikkelde pathologie van de ene groep (kindercardiologen/kindercardiothoracaal chirurgen) naar de andere groep (kinderoncologen) en vice versa, een kruis bestuivend effect heeft. In meer algemene zin zorgt deze kruisbestuiving voor een specialistischere kinderIC en creëren we gezamenlijk meer volume en kwaliteit op de hoog complexe intensieve zorg. Door meer volume doen we bepaalde hoog complexe zorg vaker en worden we gezamenlijk beter.
Waarom is het UMC Utrecht voorstander van twee centra en niet drie?
De uitkomst van het rapport ‘Zorg voor patiënten met een aangeboren hartafwijking’ van de commissie van professionals dat in 2021 verscheen, beschreef twee opties: concentratie in twee of in drie centra. In haar advies heeft de IGJ nadrukkelijk aangegeven dat concentratie in twee centra de beste optie is om de beste kwaliteit van zorg te garanderen, vooral ook omdat wordt verwacht dat de populatie kinderen met aangeboren hartafwijkingen in de toekomst zal krimpen. De norm van 60 ingrepen per jaar per locatie bij kinderen jonger dan 30 dagen waarop de IGJ zijn advies heeft gebaseerd, is wetenschappelijk goed onderbouwd. Zowel in het rapport van de commissie aangeboren hartafwijkingen waar alle professionals zich achter hebben geschaard, als in de literatuur (Kansy et al, 2018) komt naar voren dat >60 procedures per jaar de juiste waarde is om van uit te gaan. Deze aantallen worden bij drie centra niet gehaald en dat maakt dat er voor twee centra moet worden gekozen.
Hoeveel operaties voert het UMC Utrecht uit?
Hieronder de cijfers van de gemiddelde aantal operaties bij kinderen van 2016 tot 2020 zoals deze ook op de NVT site staat https://www.nvtnet.nl/registratie/congenitale-cardio-thoracale-chirurgie.
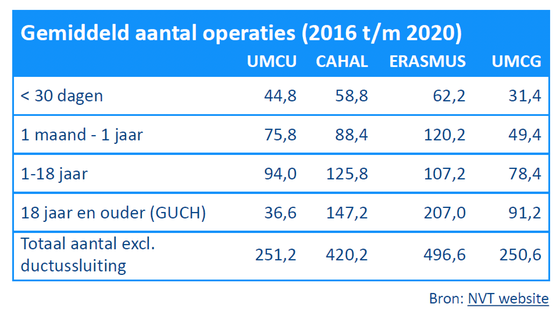
- Behandelstrategie van invloed op het aantal operaties:
Het UMC Utrecht heeft een andere unieke behandelstrategie en streeft naar correctie binnen één ingreep in plaats van in meerdere ingrepen. Correctie binnen één ingreep is minder belastend en bewezen beter voor de patiënt maar complexer en daardoor niet in alle UMC’s mogelijk. Correctie binnen één ingreep leidt aantoonbaar tot betere resultaten, lagere mortaliteit en minder schade op lange termijn aan bijvoorbeeld hart, long en hersenen. Op landelijk niveau doen we vooruitstrevend implementatieonderzoek naar levensloopzorg bij kinderen met een aangeboren hartafwijking waarbij we onder andere onderzoek doen naar hersenschade bij baby's, in het bijzonder ook bij baby's met een aangeboren hartafwijking. Baby's die geboren worden met een aangeboren hartafwijking worden vaak direct geopereerd, wat invloed kan hebben op de ontwikkeling van de hersenen. Om de hersenontwikkeling goed te bestuderen worden hersenscans van kinderen met een aangeboren hartafwijking vergeleken met die van gezonde baby's, zowel voor de geboorte (intra-uterien) als voor- en na een hartoperatie. Zo willen we er achter komen wat de risicofactoren voor hersenschade zijn, om vroeg op te kunnen anticiperen. In andere centra worden pasgeborenen <30 dagen vaak in twee tot drie keer geopereerd. In de cijfers betekent dit dat een centra dat in meerdere keren opereert het aantal ingrepen hoger is dan bij het UMC Utrecht waar de patiënt in 1 keer wordt geopereerd. Dit geeft een vertekend beeld in de cijfers.
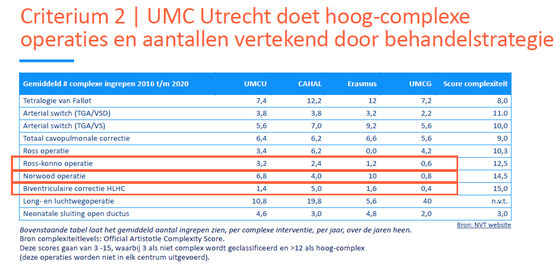
2. Complexiteit van de operatie van invloed op de cijfers:
Binnen de hoogcomplexe operaties worden als meest complexe ingrepen de Ross-Konno, Norwood en Hypoplastisch Linkerhart Complex (HLHC) gezien. Hoe complexer de ingreep, hoe meer risico op overlijden van de patiënt. De mortaliteit bij complexe operaties is in het UMC Utrecht relatief zeer laag in vergelijking met Europese cijfers. Het UMC Utrecht is hier dus specialist in met uitzonderlijk goede resultaten.
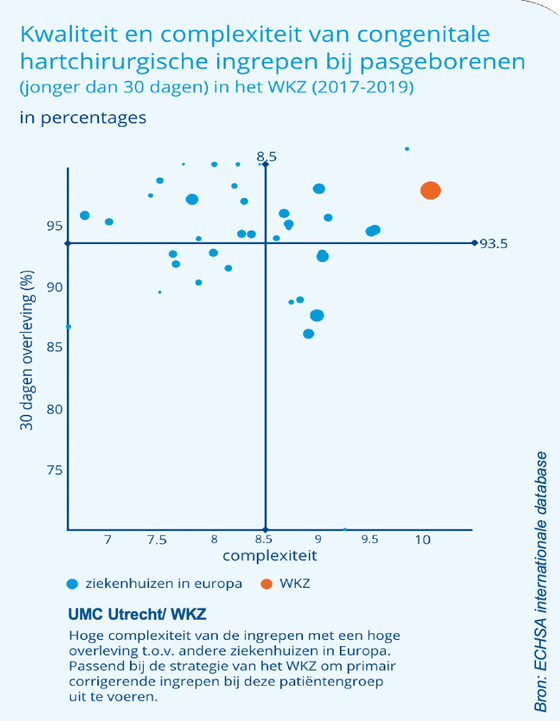
UMC Utrecht doet de meest complexe ingrepen met de laagste mortaliteit. Bovenstaande bubble charts brengt de kwaliteit en complexiteit van operaties in kaart. Op de horizontale as staat de complexiteitsscore. Deze geeft aan hoe ingewikkeld de operaties zijn die worden uitgevoerd. Hoe hoger de score hoe complexer (moeilijker) de operatie. Op de verticale as staat de overleving. Verder hebben de bubbles verschillende afmetingen. Hoe groter de bubble, hoe meer patiënten er worden geopereerd. De verticale lijn geeft de gemiddelde complexiteit van operaties aan in Europa. De horizontale lijn geeft de gemiddelde overleving aan in Europa. Zo ontstaan er 4 kwadranten. De centra in het kwadrant rechtsboven presteren het beste. Zij voeren bovengemiddeld complexe procedures uit met een bovengemiddeld hoge overleving.
Het UMC Utrecht scoort structureel excellent in de zorg voor de meest kwetsbare kinderen. Zo behoren de bubbles van het UMC Utrecht sinds het starten van de Europese database bij de beste van Europa. Het UMC Utrecht voert bovengemiddeld complexe ingrepen uit met een bovengemiddeld goede overleving. Iets waar we trots op zijn.
Heeft het UMC Utrecht het proces proberen te beïnvloeden door met een eigen plan te komen?
Op verzoek van het ministerie van VWS hebben drie vakverenigingen in mei 2021 een rapport opgeleverd over de toekomstige inrichting van zorg voor patiënten met een aangeboren hartafwijking. Bij het opstellen van dit rapport zijn specialisten van alle UMC’s betrokken. Deze commissie van professionals heeft voorgesteld om te concentreren in twee of drie centra aan de hand van met elkaar opgestelde criteria.
De minister heeft op 25 juni 2021 in een Kamerbrief aangekondigd met alle betrokken partijen, patiëntvertegenwoordigers, beroepsgroepen en zorginstellingen gesprekken te zullen voeren, zodat zij hun eigen zienswijze kunnen geven op het visierapport en aandachtspunten kunnen belichten. De uitnodigingsmail voor het maken van een afspraak hebben wij op 30 juni 2021 van VWS ontvangen. Op 11 augustus 2021 heeft dat gesprek met VWS plaatsgevonden en heeft UMC Utrecht haar visie toegelicht en gepresenteerd op basis van deze presentatie. Onze zienswijze ging uit van twee locaties. Drie tot vier locaties zou te weinig kwaliteitswinst betekenen voor de toekomstige inrichting omdat de volume aantallen bij vooral de allerkleinsten, klein zijn. Het UMC Utrecht heeft hiermee de processtappen gevolgd zoals ze voor alle UMC’s golden en van de mogelijkheid gebruik gemaakt om een reactie te geven.
CAHAL (Leiden en Amsterdam), Groningen en Rotterdam presenteerden parallel hieraan een plan voor 3 centra (het DC3-plan). UMC Utrecht was hierdoor verrast en maakte geen onderdeel uit van het DC3-plan. Een belangrijke reden die daarvoor genoemd werd was dat het UMC Utrecht anders een tweede belangrijke kinderspecialisatie aan zich zou verbinden, nadat de kinderoncologie zich al had geconcentreerd in Utrecht.
Heeft het UMC Utrecht een externe adviseur ingeschakeld voor dit traject?
Het UMC Utrecht heeft ondersteuning gezocht van een communicatie-adviesbureau om ons te adviseren in dit proces, net als de meeste andere UMC’s overigens. In maart 2021 is het communicatie-adviesbureau Hill & Knowlton ingeschakeld. Namens dat bureau adviseert en ondersteunt Jack de Vries ons op het vlak van strategische communicatie. Hij behartigt niet de belangen van het kinderhartcentrum in Utrecht en de contacten met de politiek en het ministerie zijn altijd door het UMC Utrecht zelf onderhouden. De Vries heeft in het begin van het proces twee mailcontacten over hetzelfde onderwerp gehad met een ambtenaar van het ministerie van VWS. Het ging hier niet om een inhoudelijke, maar om een procedurele vraag. Zie: Emailcorrespondentie Rapport concentratie kinderharten chirurgie | Tweede Kamer der Staten-Generaal.
Daarnaast heeft de Vries via de mail meer duidelijkheid over de procedure gevraagd aan de IGJ, zoals hier te lezen is: e-mailwisseling IGJ en Jack de Vries.
Welke ervaring heeft het UMC Utrecht/WKZ met volwassenzorg voor aangeboren hartafwijkingen?
Het UMC Utrecht heeft in de afgelopen 20 jaar expertise opgebouwd bij het begeleiden en behandelen van volwassenen met aangeboren hartafwijkingen, ook wel ‘Adult Congenital Heart Disease’ (ACHD) genoemd. Behandelingen betreffen hartoperaties, die aan de hartlongmachine worden uitgevoerd en hartkatheterisaties, die minimaal invasief via de lies plaatsvinden. Op beide gebieden kenmerkt het UMC Utrecht zich door het innovatief uitvoeren van de meest-complexe ingrepen. Door deze expertise is het UMC Utrecht voorbereid op de toekomstige stijging van het aantal volwassen patiënten met een aangeboren hartafwijking.
Zo loopt het UMC Utrecht voorop in minimaal invasieve 3D-hartkatheterisatie, waarmee we onder andere complexe vernauwingen van lichaamsslagader (aorta) of longslagader behandelen: we plaatsen stents, waardoor de patiënt geen grote open hartoperatie hoeft te ondergaan, wat prettiger is voor de patiënt. De meest belangrijke hoog-complexe ingreep betreft het inbrengen van een nieuwe hartklep in longslagader via de lies. Een nauwe samenwerking van interventie-cardiologen en interventie-kindercardiologen heeft geleid tot het groots lopende programma op dit gebied in Nederland. Daarnaast voert het UMC Utrecht complexe re-operaties uit bij volwassenen die al meerdere malen zijn geopereerd en ook de hoog-complexe Ross-operatie, waarbij de aortaklep wordt vervangen door de longslagaderklep. Ook biedt het UMC Utrecht volwassen patiënten bijzondere expertise (leading in Nederland) op het gebied van eindstadium hartfalen. Onder andere via het steunhart-en harttransplantatieprogramma. Een patiënt ontving in het UMC Utrecht als eerste in Nederland een totaal kunsthart.
De hartoperaties en hartkatheterisaties bij volwassen patiënten met een aangeboren hartafwijking worden altijd uitgevoerd met één gezamenlijk team van een congenitaal cardiothoracaal chirurg én een cardiothoracaal chirurg resp. een kindercardioloog én een volwassen cardioloog (hand-inhand). Ook is er een naadloze overgang van kinder-naar volwassenenzorg in het UMC Utrecht: de levensloopzorg. Door middel van de transitiepoli vindt de overdracht plaats bij kinderen rond de 17/18 jaar. Hier bepalen de kindercardioloog en de volwassen cardioloog gezamenlijk in nauw overleg met de patiënt het (vervolg) beleidsplan. In het UMC Utrecht leveren we dus levensloopzorg- van vóór de geboorte tot aan de oude dag - op één locatie, in één centrum, waar alle specialismen hand-in-hand samenwerken.
Hoeveel hartoperaties bij volwassenen doet het UMC Utrecht?
In de aantallen hartoperaties bij volwassenen tellen wij alleen de ingrepen mee, die per se door het team voor aangeboren hartafwijkingen uitgevoerd moeten worden. De kleine, laag-complexe ingrepen (bijvoorbeeld aan een aortaklep die uit twee klepbladen bestaat in plaats van drie), tellen we dus niet mee. Deze ingrepen hoeven niet noodzakelijkerwijs door artsen met het specialisme aangeboren hartafwijkingen uitgevoerd te worden. De klep kan in elk hartchirurgisch centrum worden uitgevoerd. De manier waarop het aantal volwasseneningrepen geteld wordt, verschilt per centrum voor aangeboren hartafwijkingen. Hierdoor zijn de aantallen niet goed te vergelijken en niet uitwisselbaar.
De cijfers van het gemiddelde aantal operaties van 2016 tot 2020 zijn te vinden op de NVT-site: https://www.nvtnet.nl/registratie/congenitale-cardio-thoracale-chirurgie.
Is de kwaliteit van ingrepen meetbaar?
De kwaliteit van ingrepen is meetbaar. Alle kinderhart chirurgische centra registreren hun operaties in het Europese kwaliteitsregister (ECHSA). In deze database kan ieder centrum zichzelf vergelijken binnen Europa, maar ook met het Nederlands gemiddelde. Het UMC Utrecht voert in vergelijking met andere Europese landen veel hoog-complexe ingrepen uit en heeft zelfs met deze caseload een uitzonderlijk lage mortaliteit. Hetzelfde geldt in vergelijking met het Nederlands gemiddelde. Deze resultaten komen voort uit de kenmerkende behandelstrategie van het UMC Utrecht: we voeren hoog-complexe operaties waar mogelijk binnen één ingreep uit, en dit zo vroeg mogelijk in het leven van de patiënt. Hierdoor worden kinderen minder belast. Bij deze zeer jonge kinderen zijn de resultaten van deze hoog-complexe ingrepen in het UMC Utrecht uitzonderlijk goed door de nauwe samenwerking in de gehele keten, van echografisten tot perfusionisten tot ic-artsen en verpleegkundigen. Het UMC Utrecht rekent individuele patiënten in de aantallen. In de andere centra worden vaak meerdere ingrepen per patiënt uitgevoerd en meegeteld in de aantallen.
Hoe ziet de samenwerking met andere ziekenhuizen eruit?
In concentratie in de twee centra gaat het alleen om de interventies: de hartoperaties en hartkatheterisaties. Dit betreft planbare zorg en is maar een heel beperkt percentage van de tijd die een patiënt in het ziekenhuis doorbrengt. Voor de overgrote meerderheid van de tijd maakt de patiënt gebruik van zijn eigen ziekenhuis in de buurt (o.a. voor diagnostiek, poliklinische zorg en 24-uurs spoedzorg). Die zorg blijft dus dichtbij de patiënt georganiseerd. De samenwerking zullen we gezamenlijk vormgeven via het zogenoemde ‘shared care model’. Eerder is een dergelijke stap naar een shared care model genomen door het Radboudumc in Nijmegen, waar de kinderen voor een hartoperatie worden verwezen naar het Erasmus MC in Rotterdam. De ingreep wordt dan weliswaar in Rotterdam uitgevoerd, maar de voor- en nazorg vindt plaats in het Radboudumc. Dit succesvolle model is ook leidend voor de andere ziekenhuizen.
Is Utrecht wel in staat om de benodigde uitbreiding van de kinder-IC te realiseren die nodig is als de interventies daar worden geconcentreerd? Is die capaciteit niet lastiger uit te breiden in de Randstad?
Het UMC Utrecht heeft in het verleden al laten zien in staat te zijn de kinder-IC capaciteit flink uit te kunnen breiden toen het Máxima voor kinderoncologie zich in Utrecht vestigde. Het Máxima heeft geen eigen Kinder-IC en maakt gebruikt van de Kinder-IC van het UMC Utrecht/Wilhelmina Kinderziekenhuis. Het aantal kinder- IC-bedden is uitgebreid en hierdoor is er een stijgende lijn in het aandeel van het UMC Utrecht in de capaciteit van totale kinder-IC-zorg in Nederland over de jaren heen (van 13% in 2014 naar 21% in 2019), op basis van gerealiseerde ligdagen. Bron: landelijke Pediatrische Intensive Care Evaluatie (PICE) database
In gezamenlijkheid met het Máxima heeft het UMC Utrecht verpleegkundigen toen versneld kunnen opleiden (kinderverpleegkundige naar kinder-HC-verpleegkundige naar kinder-IC-verpleegkundige); van 24 opleidingsplekken per jaar (regulier) naar 61 opleidingsplekken per jaar (over de jaren 2016 t/m 2017). Daarnaast is het UMC Utrecht centraal gepositioneerd in het land en goed bereikbaar.
Heeft het UMC Utrecht ECMO op de kinder-IC en wanneer wordt deze ingezet?
ECMO (ExtraCorporele MembraanOxygenatie) –faciliteit is een vereenvoudigde vorm van een hartlongmachine. Het UMC Utrecht heeft ook ECMO/ECLS (Extra Cardiale Life Support)-mogelijkheden op de kinder-IC na kindercardiochirururgische operaties. Een ECMO-behandeling post cardiochirurgie is echter een last resort optie in de behandeling met een aanzienlijk complicatierisico. In het UMC Utrecht hoeft dit slechts sporadisch gebruikt te worden (gemiddeld 2 patiënten per jaar in de afgelopen 5 jaar). Dit is het gevolg van de gekozen behandelstrategie met betere outcome voor de patiënt en minder noodzaak tot ECMO/ECLS.
ECMO-behandeling voor andere indicaties dan de kindercardiochirurgie (bijvoorbeeld het opwarmen van een drenkeling), is een behandeling die los kan bestaan van een kindercardiochirurgisch behandelteam. Dit zal dus ook bij concentratie van de hartinterventies behouden kunnen blijven in alle centra. Het Radboudumc in Nijmegen is hier een goed voorbeeld van. Zij heeft nog steeds een omvangrijk pediatrisch ECMO-programma, dus ook nadat de kindercardiochirurgie daar niet meer plaatsvindt.
Hoe zag de samenwerking van het UMC Utrecht en UMCG eruit?
Het UMC Groningen en UMC Utrecht hebben sinds 2015 een samenwerking op het gebied van aangeboren hartafwijkingen. Door de pensionering van de senior chirurg in Groningen was het team incompleet, met name op het gebied van de complexe neonatale hartchirurgie. De twee seniorchirurgen uit het UMC Utrecht hebben sinds 2015 geopereerd op locatie in het UMC Groningen.
In de beginjaren van de samenwerking werd ongeveer de helft van de operaties bij aangeboren hartafwijkingen op locatie UMC Groningen daadwerkelijk uitgevoerd door de kindercardiothoracaal chirurgen uit het UMC Utrecht. Van half juni 2018 t/m eind 2019 hadden de UMC Utrecht kindercardiothoracaal chirurgen een meer superviserende rol (gezamenlijk beleid bepalen). De laatste twee jaar (2020 en 2021) hebben de UMC Utrecht kindercardiothoracaal chirurgen een assisterende rol gehad in 10 tot 15% van het totaal aantal operaties. In de periode van 2015 t/m 2021 is er 1 keer een longoperatie door een UMCG-chirurg in het UMC Utrecht gedaan. Gedurende deze samenwerking was er regelmatig multidisciplinair overleg over complexe patiënten tot juli 2021.
Het UMC Groningen heeft in 2020 de samenwerking met Rotterdam en Leiden gezocht om het DC3-plan vorm te geven. Wij zijn daar toen niet over geïnformeerd en niet bij betrokken. Wij hebben daar onze teleurstelling over uitgesproken toen we dit vernamen.
Gaan specifieke expertisegebieden verloren, zoals de behandeling van pulmonale hypertensie in het UMCG en het uitvoeren van foetale therapie binnen het LUMC?
Pulmonale hypertensie (PHT) is een extreem zeldzame aandoening. Deze aandoening komt voor bij minder dan 1% van de totale groep van patiënten met een aangeboren hartafwijking. Foetale interventies zijn eveneens zeer zeldzame behandelingen in Nederland. Deze interventies aan het foetale hart worden heel soms toegepast voor een kleine selecte groep patiënten (een enkele keer per jaar). Bij beide aandoeningen zijn geen kinderhartchirurgen betrokken, deze zorg blijft in de centra waar deze behandelingen momenteel plaatsvinden (PHT in het UMCG en foetale interventies in het LUMC). Deze specifieke expertise en bestaande samenwerking hierin met de andere centra zal niet verloren gaan.
Brengt concentratie in twee centra gevaren met zich mee omdat er soms een grotere afstand moet worden overbrugd?
De spoedzorg voor deze patiënten zal gewaarborgd blijven in het gehele land, zoals dit nu al gebeurt in de kinderziekenhuizen in Nijmegen en Maastricht. Dat zal voor het Noorden niet anders zijn. Voor patiënten met een aangeboren hartafwijking is het juist veiliger als zorg wordt geconcentreerd. Om de expertise voor de complexe hartafwijkingen te waarborgen voor de toekomst, moet het hele team voldoende operaties en hartkatheterisaties uitvoeren.
Vindt concentratie van zorg voor mensen met een aangeboren hartafwijking ook in andere landen plaats?
Nederland is niet het eerste land dat tot deze beslissing is gekomen. In Zweden werd voor 1993 kinderhartchirurgie uitgevoerd in vier centra. Nadat de operaties werden geconcentreerd in slechts twee centra, is bij kinderen de sterfte na een hartoperatie gedaald. Dit, terwijl de reisafstanden in Zweden vele malen groter zijn. Alle kindercardiologen en kinderhartchirurgen verwachten daarom dat ook in Nederland de sterfte bij aangeboren afwijkingen zal dalen als we in minder centra gaan opereren. Hiernaast zijn er te weinig kinderhartchirurgen in Nederland om deze zorg op een correcte en duurzame manier op alle huidige locaties 24/7 te garanderen in de toekomst.
Zullen er wachtlijsten ontstaan?
Dat is niet de verwachting. De inspectie Gezondheidszorg en Jeugd ziet toe op de kwaliteit van zorg in de huidige situatie, tijdens het proces en in de nieuwe situatie. Daarnaast hebben de patiëntorganisaties een uitdrukkelijk beroep gedaan om capaciteit en beschikbaarheid mee te nemen in het besluit. Er zal dus continue aandacht zijn om dit te voorkomen. De geselecteerde centra hebben hier een belangrijke verantwoordelijkheid in dit samen met alle zorgprofessionals in Nederland te organiseren. De opschaling van de capaciteit die nodig is om de zorg in de twee interventiecentra te kunnen verlenen, is te realiseren binnen de transitieperiode van twee jaar.
Worden met deze beslissing ouders en kinderen in andere regio’s de dupe door langere reistijden?
Het Prinses Máxima Centrum is een mooi bewijs van het effect van de concentratie van zorg en onderzoek: de kwaliteit is verbeterd. En daarmee zijn de zieke kinderen het meeste gediend. Uit die ervaring blijkt ook dat ouders graag verder willen reizen als het goed is voor de kwaliteit van de zorg voor hun kind. Bij de concentratie van zorg voor patiënten met aangeboren hartafwijkingen in twee centra gaat het alleen om de interventies: de hartoperaties en hartkatheterisaties. Dit betreft planbare zorg. Voor een groot deel van de zorg, namelijk de policontroles, diagnostiek en 24-uurs spoedzorg, blijven patiënten onder behandeling in hun eigen ziekenhuis. Die zorg blijft dus dichtbij de patiënt georganiseerd en patiënten en hun naasten hoeven zeker niet voor iedere afspraak te reizen.
Als kinderhartchirurgie stopt in een centrum, vertrekt dan ook de kindercardioloog uit dat centrum?
Nee, kindercardiologen vertrekken niet als de kinderhartchirurgie stopt in een centrum. Het kinderhartcentrum in de regio blijft gewoon bestaan, maar zonder kinderhartchirurg en zonder interventiecardioloog. Kinderen krijgen de diagnose, de controles, onderzoeken en de voor- en nazorg dus in het kinderhartcentrum in de eigen regio. De centra zonder kinderhartchirurgie zullen nauw samenwerken met de twee aangewezen centra. Alleen voor hartoperaties en katheterisaties (interventies) zullen patiënten moeten reizen naar een van de twee aangewezen centra. Als de patiënt na de operatie stabiel is, dan kan het volgende deel van het herstel na de operatie vaak in het eigen ziekenhuis plaatsvinden.
Blijft de kwaliteit van een kinderziekenhuis zonder kinderhartchirurgie gewaarborgd?
Ja, de kwaliteit van kinderziekenhuizen blijft goed als kinderhartchirurgie er niet meer plaatsvindt. In Nederland zijn er meerdere kinderziekenhuizen van topkwaliteit die geen kinderhartchirurgie uitvoeren, bijvoorbeeld het Raboudumc Amalia kinderziekenhuis in Nijmegen, het Emma kinderziekenhuis van het Amsterdam UMC, het Juliana kinderziekenhuis van het HagaZiekenhuis in Den Haag en het Maastricht UMC+. Zowel het Amsterdam UMC (voormalig AMC) en het Radboudumc hebben in de recente geschiedenis kinderhartoperaties verricht. Zij hebben hun expertise voor kindercardiologie behouden, ook nadat de chirurgie was verplaatst naar een ander centrum.
Lopen kinderen in de regio nu meer risico om te overlijden als zij bijvoorbeeld bijna verdrinken? Blijft deze spoedzorg in de regio wel geborgd, bijvoorbeeld door het bedienen van een ECMO-machine?
De (eerste) opvang van acuut zieke kinderen en kinder-intensive care zorg in de regio blijft geborgd, net zoals dit in andere regio’s in Nederland ook is geborgd. Jonge drenkelingen kunnen gered worden zonder een kinderhartchirurg. De belangrijkste bepalende factor voor overleven is vroegtijdige adequate reanimatie buiten het ziekenhuis. Na aankomst in het ziekenhuis kunnen artsen een drenkeling soms redden met ECPR, ofwel E(CMO) Cardio Pulmonale Reanimatie. Dat is een reanimatie waarbij met een ECMO (extracorporele membraanoxygenatie)-machine, een speciale hart-longmachine, geprobeerd wordt het hart weer op gang te brengen en de organen van zuurstof te voorzien. Volgens de nieuwste internationale richtlijnen is het niet wenselijk de borstkas hiervoor te openen, maar moet de machine aangesloten worden op de bloedvaten in de hals of in de lies. Deze handeling kan na training door elke kinderchirurg uitgevoerd worden en is daarmee ook geborgd in heel Nederland.
Heeft de concentratie ook gevolgen voor volwassen patiënten met een aangeboren hartafwijking?
Volwassenen met een aangeboren hartafwijking zullen onder behandeling blijven van hun eigen cardioloog, in het eigen, vertrouwde ziekenhuis. Voor complexe ingrepen, bijvoorbeeld open hartoperaties of katheter gebonden ingrepen, zullen zij in de toekomst mogelijk worden behandeld in het Erasmus MC of het UMC Utrecht. Dit verandert dus voor hen. De cardiologen uit de verschillende ziekenhuizen zullen intensief samenwerken. Deze versterkte samenwerking zorgt ervoor dat de laagcomplexe zorg - het grootste deel van de zorg voor patiënten met een aangeboren hartafwijking - dicht bij huis kan blijven.
Wat zijn de meest relevante documenten?
Presentatie UMC Utrecht gesprek met ministerie VWS, 11 augustus 2021
Adviesrapport Patiëntperspectief en statement patiëntenorganisaties, oktober 2021
Kamerbrief van minister Kuipers met antwoorden op vragen, 11 januari 2022
Reactie UMC Utrecht op presentatie ministerie VWS, 27 januari 2022
Commissiedebat ”Toekomstige organisatie hartzorg”, 17 februari 2022
Verzoek van VWS aan NZS impactanalyse concentratie complexe hartinterventies, 10 maart 2022
Toezeggingen gedaan tijdens debat van 17 februari 2022, 17 maart 2022
Emailcorrespondentie rapport concentratie kinderharten concentratie, 17 maart 2022





