Endovasculaire aneurysma behandeling van de grote lichaamsslagader (EVAR procedure)
Uw vaatchirurg heeft vastgesteld dat u een verwijding (aneurysma) van de buikslagader (aorta) hebt. Binnenkort wordt deze verwijding via een operatie in het UMC Utrecht behandeld. Uw vaatchirurg heeft u verteld hoe de gang van zaken rond de operatie is. De opnameduur rondom deze operatie is gemiddeld 5-7 dagen.
Om u voor te bereiden op wat komen gaat, geven wij een algemeen beeld van de gebeurtenissen rondom uw vaatoperatie. Diverse factoren kunnen de gang van zaken echter beïnvloeden, waardoor van de beschreven procedures moet worden afgeweken. De medewerkers van ons ziekenhuis lichten u ook steeds mondeling in over wat er gaat gebeuren .
Mocht u na het lezen nog vragen hebben, stel deze dan gerust aan de behandelend arts.
Wij wensen u een voorspoedig herstel toe.
Verwijding van de buikslagader
Een Aneurysma Aorta Abdominalis (AAA) is een verwijding van de buikslagader. Een AAA wordt veroorzaakt door slagaderverkalking (atherosclerose) en door een verandering in de bindweefsels van de vaatwand. De slagaders verliezen hun elasticiteit, de wand wordt stug en verdikt en er ontstaan zwakke plekken in de vaatwand.
Hierdoor kan een aneurysma ontstaan (zie figuur 1).
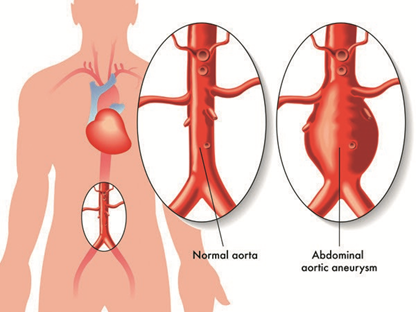
Figuur 1.
Op de plaats van de verwijding (het aneurysma) is de vaatwand uitgerekt en dunner geworden. In deze zwakke plek van de vaatwand kan een scheur ontstaan met als gevolg een levensbedreigende bloeding. Hoe groter het aneurysma, des te groter het risico op een scheur (ruptuur).
Het verouderingsproces van slagaders komt vrijwel bij iedereen al na het twintigste levensjaar op gang. De snelheid van het verouderingsproces hangt af van de veroudering van het lichaam en de aanwezigheid van risicofactoren. Een risicofactor is een factor die de kans groter maakt dat iemand een bepaalde ziekte zal krijgen; of dat (bij iemand die de ziekte al heeft) die ziekte verergert.
De volgende risicofactoren spelen een rol bij het proces van slagaderverkalking:
- Roken.
- Verhoogde bloeddruk (hypertensie).
- Suikerziekte (diabetes mellitus).
- Overgewicht en te weinig bewegen.
- Te hoog cholesterolgehalte.
- Hart- en vaatziekten in de familie.
Ook na de operatie is het van belang om rekening te houden met deze risicofactoren. Bovengenoemde risicofactoren kunnen het proces van slagaderverkalking versnellen. De behandeling van deze risicofactoren vertraagt het proces van slagaderverkalking.
Ga samen met uw behandelaar of huisarts na in hoeverre de aanwezige risicofactoren nog behandeld moeten worden.
Onderzoek
Naar aanleiding van uw klachten besluit de vaatchirurg één of meerdere van de volgende diagnostische onderzoeken te laten verrichten. Het kan gaan om een echo, een CT-scan of een MRI-onderzoek. Bij het maken van de afspraak krijgt u aanvullende informatie over het onderzoek mee.
Behandelmogelijkheden
De arts zal bij u via de liesslagader een gefenestreerde endoprothese of stent in het aneurysma plaatsen. Een stent is een buisje van metaalringen, bekleed met kunststof. Gefenestreerd betekent dat er gaatjes gemaakt zijn in de kunststofbekleding van de stent.
Ook kan er gekozen worden voor een branched endoprothese. Branched staat voor een zijtakje. In tegenstelling tot een gefenestreerde endoprothese, heeft een branched endoprothese geen gaatjes in de kunststofbekleding, maar zitten er gefabriceerde zijtakjes aan vast.
De gefenestreerde EVAR (FEVAR) en branched EVAR (BrEVAR) operatie worden hier besproken. EVAR staat voor Endo Vasculaire Aorta Reparatie.
Reden voor een operatie
De kans op scheuren van het aneurysma neemt toe met de grootte van het aneurysma. Indien het aneurysma zit op de plaats van de slagaders naar de nieren en/of darmen, wordt een operatie overwogen bij een aneurysma groter dan zes centimeter. Uit de CT-scan die bij u gemaakt is, is gebleken dat het aneurysma bij u doorloopt tot aan, of voorbij, de nier- en of darmslagaders. Daarom is een ‘normale EVAR’ die geplaatst wordt onder de nierslagaders niet mogelijk. Bij u zullen ook de nier- en of darmslagaders van een stent worden voorzien. Dit gebeurt vanuit de andere liesslagader en soms vanuit de linker armslagader.
Het advies om over te gaan tot een behandeling komt niet alleen van uw eigen vaatchirurg maar is besproken in een wekelijks multidisciplinair overleg. Indien het daar nog niet besproken is zal het daar ten allen tijde nog passeren ‘ter controle’ van de indicatie en technische mogelijkheden.
Uw arts bespreekt altijd persoonlijk met u (en uw familie) de risico’s. Alleen dan kunt u een bewuste keuze maken. De beslissing om u te laten opereren hoeft u overigens niet in één dag te nemen. Soms kan het goed zijn nog eens te overleggen met uw partner, kinderen of huisarts.
De operatie
Tijdens de FEVAR- of BrEVAR-operatie wordt een voor u op maat gemaakte endoprothese via de liesslagader in het aneurysma geplaatst. In plaats van het openen van de buik hoeft alleen een snede in beide liezen (en soms ook in de linker bovenarm) gemaakt te worden
Nadat er een snede in de lies is gemaakt, wordt via de liesslagader de endoprothese opgeschoven tot in de buikslagader. De endoprothese wordt onder röntgen doorlichting op de juiste positie geplaatst en ontplooid.
Vervolgens wordt één voor één door de gaatjes (fenestraties) of zijtakjes (branched) de slagaders aangehaakt naar de verschillende organen (nieren, darmen etc.) en worden deze ook van een kleine stent voorzien.
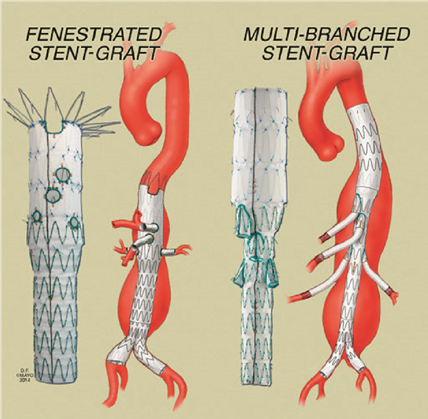
Figuur 2 De gefenestreerde endoprothese en de branched endoprothese
De operatie duurt ongeveer 4-6 uur.
In zeer zeldzame gevallen kan het voorkomen, dat het plaatsen van de prothese via de liesslagader niet goed lukt en u als nog op de klassieke wijze wordt geopereerd. De kans hierop is minder dan één procent.
Mogelijke complicaties
Iedere operatie brengt bepaalde risico’s met zich mee. Om deze te verkleinen, wordt u voorafgaand aan de operatie uitvoerig onderzocht en worden voorzorgsmaatregelen getroffen.
Complicaties die bij elke operatie kunnen voorkomen zijn:
- Wondinfecties.
- Trombose (stolling van het bloed).
- Bloedingen.
- Beschadiging van organen of zenuwen.
Een longontsteking of een hartinfarct komen na een operatie vaker voor dan normaal. Door de aandacht die erop is gericht om deze complicaties te voorkomen is de kans hierop gering.
Het is onvermijdelijk dat bij een operatie gevoelszenuwtjes in de huid doorgesneden worden. Dit kan een doof gevoel geven in de buurt van het operatielitteken. Meestal wordt dit gevoel normaal na enkele maanden.
Complicaties die speciaal bij dit type vaatoperatie kunnen voorkomen:
- De meest voorkomende complicatie is lekkage van bloed langs de prothese in het ‘oude’ aneurysma. Deze lekkage (endoleak) kan na een paar weken verdwenen zijn. Als dit niet het geval is en het aneurysma neemt ook nog in omvang toe, dan kan het noodzakelijk zijn dat u nog een keer geopereerd moet worden. De vaatchirurg bespreekt dan met u of dit opnieuw met een endoprothese kan worden behandeld of dat u op de klassieke wijze geopereerd moet worden.
- Tijdens de operatie wordt gebruik gemaakt van contrastvloeistof. Contrastvloeistof wordt door de nieren uitgescheiden. De nieren kunnen door het gebruik van contrastvloeistof tijdelijk beschadigd raken. Dit wordt na de operatie gecontroleerd.
- Indien er stentgrafts in de nier- en/ of darmslagaders geplaatst moeten worden tijdens de operatie, is er een kans op het verlies van een nier of verlies van een darmslagader. In zeldzame gevallen blijkt toch tijdens de operatie dat het technisch niet mogelijk is om in deze slagaders te komen. In sommige gevallen kan dit leiden tot nierdialyse noodzaak of het afsterven van een gedeelte van de darm. Voor dit laatste zou dan een nieuwe operatie moeten volgen. Het risico hierop is 1-5 procent.
- Ook is er door de operaties een kleine kans op een dwarslaesie. In de grote lichaamsslagader zitten ook slagaders die het ruggenmerg van bloed voorzien. Deze zijn te klein om van een stentgraft te voorzien en daar wordt de stentgraft dus voor geplaatst. Dit houdt in dat het ruggenmerg minder bloed krijgt. Soms kan dit leiden tot een situatie waarin er te weinig bloed bij het ruggenmerg komt, waardoor er een dwarslaesie kan ontstaan. Het risico hierop is afhankelijk van de benodigde lengte van de stentgraft en van de conditie van andere slagaders die het ruggenmerg van bloed voorzien. Om de kans op een dwarslaesie te verkleinen, plaatsen we voor de operatie een drain in het ruggenmerg (dit gebeurt door middel van een ruggenprik). Met deze drain kunnen we de druk in het ruggenmerg in de gaten houden tijdens en na de operatie. De druk in het ruggenmerg kan ook verlaagd worden door vocht te laten aflopen, daardoor kan er meer bloed naar het ruggenmerg stromen.
- Door de lange operatieduur kan er gedurende de gehele operatie behoorlijk wat bloed verloren gaan, hiervoor krijgt u mogelijk bloed toegediend (bloedtransfusie).
- Door gerichte preventieve maatregelen is de kans op deze complicaties klein. Bij de endovasculaire operatie, in vergelijking met de klassieke operatie, is de kans op complicaties kleiner en is het herstel over het algemeen korter.
Voor uw opname
Wachtlijst
Als de beslissing tot opereren genomen is, wordt u op de opnamelijst geplaatst. Hoe lang u moet wachten voor u geopereerd wordt, is met name afhankelijk van de levertijd van de vaak op maat gemaakte (custom made) endoprothese en tevens afhankelijk van de mogelijkheden van het ziekenhuis. De levertijd van deze complexe stentgrafts bedraagt vaak 2-3 maanden.
Daarnaast is de operatie een grote operatie die belastend is voor het hart. Meestal wil de vaatchirurg en de anesthesist (narcotiseur) dat voor de operatie de conditie van uw hart door de cardioloog beoordeeld wordt. Afhankelijk van zijn bevindingen kan er nog verder onderzoek naar uw hart volgen voordat u op de wachtlijst komt.
Informatie over de wachttijd kunt u krijgen via het opnamebureau. Zij zijn van maandag tot en met vrijdag van 10.00 - 15.00 uur te bereiken via telefoonnummer 088 75 580 20.
Hulp thuis
We raden u aan om vast vóór uw opname stil te staan bij de vraag of u na de operatie thuis voldoende opvang hebt. Na uw ontslag kunt u weer veel dingen zelf doen, maar bij een aantal werkzaamheden heeft u hulp nodig. Dit betekent dat u de eerste zes weken na de operatie gedeeltelijk aangewezen bent op hulp van anderen. Wie kan er bijvoorbeeld de boodschappen voor u doen? Wie doet het (zware) huishoudelijke werk? U kunt hier het beste al vóór uw opname over nadenken en deze zaken regelen met familie en vrienden. De ervaring heeft geleerd dat het veel moeilijker is om oplossingen voor dergelijke problemen te vinden als u eenmaal in het ziekenhuis ligt. Bovendien geeft het een zekere rust als u weet dat alles straks goed geregeld is.
Hulpverlenende instanties
Als u tijdelijk huishoudelijke hulp nodig denkt te hebben na de operatie, win dan nu vast informatie in bij de instelling van gezinszorg in uw woonplaats. Zij kunnen u alles vertellen over de mogelijkheden en de kosten.
Voor mensen van 65 jaar en ouder is het in bepaalde situaties mogelijk om, tegen een relatief geringe vergoeding, te herstellen op de logeerafdeling van een verzorgingshuis. Mocht dat voor u een uitkomst zijn, neem dan vast telefonisch contact op met de leiding van het verzorgingshuis of met uw huisarts.
Poli preoperatieve screening (POS-poli)
Vóór de operatie krijgt u een schriftelijke uitnodiging voor het preoperatieve spreekuur van de anesthesie. Tijdens dit spreekuur ziet u een anesthesieverpleegkundige, arts in opleiding, anesthesiemedewerker, apothekersassistente of een andere mederwerker. Die neemt met u een vragenlijst door. Als u medicijnen gebruikt, willen we graag dat u deze meebrengt naar de poli preoperatieve screening.
Na het gesprek met de verpleegkundige bezoekt u de anesthesioloog. Hier wordt u onderzocht om een goed beeld van uw lichamelijke conditie te krijgen. Zo voorkomen we dat we vlak voor de operatie redenen vinden waarom u niet geopereerd kan worden. Het onderzoek bestaat uit het maken van een hartfilmpje (ECG) en bloed prikken. De anesthesist bepaald ook of u ook nog door een andere specialist onderzocht moet worden om uw conditie verder in kaart te brengen. Het kan bijvoorbeeld zijn dat er voor u een afspraak bij de cardioloog of longarts wordt gemaakt.
Het is van belang dat u nuchter bent voordat u geopereerd wordt. Vaak betekent dit wel dat u enige tijd voor de ingreep nog iets mag drinken. Soms is een licht ontbijt toegestaan. Op de poli preoperatieve screening vertelt de anesthesioloog u precies wanneer u voor het laatst iets mag eten en drinken en wat dat dan mag zijn. Ook krijgt u meer informatie over de anesthesie die u krijgt tijdens de operatie.
Indien u een ruggenprik dient te krijgen, ter voorkoming van een dwarslaesie, geeft de anesthesioloog hier tijdens de preoperatieve screening nogmaals uitleg over. De anesthesioloog is ook degene die de ruggenprik zal uitvoeren op de operatiekamer, voordat u in slaap wordt gemaakt.
Voorbereiding uitklapper, klik om te openen
De opname
Oproep
Uitzonderingen daar gelaten, wordt u 1-3 weken voor de geplande operatiedatum op de hoogte gesteld. Dit gebeurt telefonisch of schriftelijk. Wanneer u op de voorgestelde datum niet kan, verzoeken wij u zo snel mogelijk contact op te nemen met het opnamebureau:
Zij zijn van maandag tot en met vrijdag van 10.00 - 15.00 uur te bereiken via telefoonnummer 088 75 580 20.
De opnamedag
U wordt meestal op de dag van opname zelf verwacht. Soms is er een reden dat u een dag voor de operatie in het ziekenhuis moet zijn. Op het afgesproken tijdstip meldt u zich bij de afdeling opname, net voorbij de hoofdingang van het ziekenhuis.
Nadat u bent ingeschreven, brengt een gastvrouw of -heer u naar de verpleegafdeling.
Vervolgens hebt u een gesprek met een verpleegkundige, die u informatie geeft over de gang van zaken op de verpleegafdeling. Met de verpleegkundige spreekt u af wie de vaatchirurg na de operatie kan bellen met een eerste verslag van de bevindingen. De vaatchirurg ziet u op de operatiekamer voorafgaand aan de ingreep.
Tot aan de operatie zelf wordt meerdere keren naar uw naam en geboortedatum gevraagd. En ook naar wat de voorgenomen operatie betreft. Dit is niet omdat het team niet weet wie u bent en waarvoor u komt, maar een verplichting om vergissingen te voorkomen en de veiligheid te vergroten.
Omdat u in een academisch ziekenhuis wordt behandeld, ziet u onder andere ook arts-assistenten (dokters in opleiding tot chirurg), physician assistants en co-assistenten (in opleiding tot arts) aan uw bed. Het is van belang dat u op de opnamedag zoveel mogelijk op uw kamer blijft, aangezien de genoemde personen u willen bezoeken.
Onderzoeken
Op de dag van opname vinden nog enkele onderzoeken plaats. Er wordt bloed bij u afgenomen voor laboratoriumonderzoek. Soms wordt er nog een aantal andere onderzoeken bij u gedaan.
Wetenschappelijke studie
Tijdens de opnamedag kan uw medewerking gevraagd worden voor een wetenschappelijke studie. U krijgt dan uitgebreide schriftelijke en mondelinge informatie zodat u op basis daarvan de keuze kunt maken om wel of niet mee te doen aan een wetenschappelijke studie. U bent volstrekt vrij in uw keuze om wel of niet mee te doen aan een dergelijke studie. De kwaliteit van uw behandeling wordt uiteraard niet beïnvloed als u geen medewerking verleent.
De operatiedag
Enige tijd voordat u naar de operatiekamer gaat, wordt u voorbereid op de ingreep. ‘s Ochtends kunt u zich eerst nog douchen of wassen. Van de verpleging krijgt u speciale operatiekleding. Sieraden, prothesen en make-up dienen te worden verwijderd. Waardevolle spullen kunt u beter thuislaten of aan familie meegeven.
Tijdens de behandeling uitklapper, klik om te openen
De operatie
De verpleegkundige brengt u vóór de operatie naar de voorbereidingsruimte (holding). Hier wordt u ontvangen door een recovery-verpleegkundige. Mogelijk krijgt u hier alvast een infuus.
Vanuit de holding wordt u naar de operatiekamer gebracht. Hier ontmoet u de anesthesist, vaatchirurg, physician assistant en de operatie-assistenten.
Nadat nogmaals uw naam, geboortedatum en voorgenomen ingreep is gecontroleerd, wordt u in slaap gebracht en vindt de operatie plaats.
Na de behandeling uitklapper, klik om te openen
Na de operatie zal uw contactpersoon door iemand van het operatieteam worden gebeld om door te geven hoe de operatie is verlopen. Na de operatie wordt u wakker op de uitslaapkamer (recovery) of de Intensive Care. Naast een infuus heeft u dan ook een katheter in uw blaas, een extra infuus in de slagader in de pols en mogelijk een groot infuus in de hals. Daarnaast bent u op ‘bewakingsapparatuur’ aangesloten, om u goed in de gaten te kunnen houden. U zult in het begin wat slaperig zijn en soms misselijk van de narcose. Langzamerhand worden er steeds meer infusen verwijderd.
Waarschijnlijk bent u 24 uur op de recovery of de Intensive Care en gaat u de ochtend na de operatie terug naar uw eigen kamer op de verpleegafdeling. U mag dan weer uit bed en gewoon eten en drinken. In het begin ondervindt u hinder of pijn van het gebied rond en onder de lieswonden. U kunt hiervoor pijnstillers krijgen. De eventuele drain in het ruggenmerg wordt meestal de dag na de operatie verwijderd indien u geen klachten heeft van de benen.
De verpleegafdeling
De verpleegkundigen helpen u in het begin met wat u zelf nog niet kunt doen. Langzaam maar zeker zult u steeds minder hulp nodig hebben. De verpleegkundigen zullen u stimuleren om steeds meer zelf te gaan doen, zoals wassen en aankleden. Zo wordt de overgang van het ziekenhuis naar huis zo klein mogelijk. Elke dag komt de zaalarts informeren hoe het met u gaat (in het weekend de dienstdoende arts).
Onderzoeken
Om de behandeling goed te kunnen vervolgen, wordt na de operatie een aantal onderzoeken uitgevoerd.
Dit gebeurt volgens een vaststaand schema:
- Dagelijks visite door de zaalarts.
- Een CT-scan met contrastvloeistof van de buikslagader. Dit gebeurt 2 á 3dagen na de operatie.
- Na ongeveer zes weken komt u terug op de polikliniek bij uw vaatchirurg.
- Daarna wordt er één keer per jaar een CT scan verricht. Dit kan ook worden omgezet naar een duplex onderzoek (echo van de buikslagader) in overleg met uw vaatchirurg.
Ontslag en nazorg
Antistolling
De bloedverdunners die u thuis gebruikt kunt u na de operatie gewoon door gebruiken.
Omdat u een stentgraft met zijtakjes heeft gekregen krijgt u meestal voor de eerste drie maanden twee soorten bloedverdunners. De zaalarts zal dat met u bespreken.
Als u zover hersteld bent dat u weer grotendeels voor uzelf kunt zorgen, bepalen de verpleegkundigen en de arts in overleg met u wanneer u weer naar huis gaat. Dat is meestal vijf tot zeven dagen na de operatie.
U mag in principe alles weer doen, afhankelijk van hoe u zich voelt. Voordat u het ziekenhuis verlaat, hebt u nog een gesprek met een verpleegkundige. Zij neemt dan de richtlijnen met u door en geeft adviezen voor als u weer thuis bent. Ook willen wij graag van u horen hoe u de opname hebt ervaren.
Bovendien krijgt u de volgende papieren mee naar huis:
- Een afspraak voor controle op de polikliniek.
- Eventueel een afspraak om hechtingen te laten verwijderen bij de huisarts.
- Indien u Sintrom® of Marcoumar® gebruikt: een afspraak voor de trombosedienst.
- Recepten voor medicijnen.
- De medicijnen die u heeft meegenomen toen u werd opgenomen.
Voeding
U hoeft in principe geen speciaal dieet te volgen. Wel is het belangrijk dat u gezond eet. Als u behoefte hebt aan meer informatie over gezonde voeding, kunt u via de verpleegkundige een beroep doen op de diëtist van het ziekenhuis.
Herstel
Houdt u er rekening mee dat de operatie uw lichaam verzwakt heeft. Het kan nog enkele weken tot maanden duren voordat u zich weer de helemaal goed voelt. Ook kan het zo zijn dat u gedurende 1-2 weken koorts houd. Dat hangt samen met dit type operatie en komt meestal niet door een infectie.
Gezonde leefstijl
Het is altijd van belang gezond te leven. Hiermee kunt u het terugkomen van de ziekte op de geopereerde of op een andere plaats zoveel mogelijk voorkomen.
Waar u op moet letten bij een gezonde leefstijl:
- Niet roken
- Overgewicht voorkomen
- Gezond en gevarieerd eten
- Zo ontspannen mogelijk leven.
- Voldoende lichaamsbeweging
- Niet meer dan twee glazen alcohol per dag drinken
Leven met uitklapper, klik om te openen
Adressen (patiënten)verenigingen
Wij willen u wijzen op de Vereniging van Vaatpatiënten. Zij behartigt de belangen van vaatpatiënten bij onder andere de zorgverzekeraars en geeft adviezen en voorlichting.
Vereniging van vaatpatiënten
p/a Stichting Hoofd, Hart en Vaten
Postbus 123, 3980 CC Bunnik
Telefoonnummer 030 65 946 51
(maandag tot en met vrijdag van 9.00 - 17.00 uur) www.vaatpatient.nl
Algemene informatie over hart- en vaatziekten kunt u ook krijgen bij:
Nederlandse Hartstichting
Postbus 3000, 2501 CH Den Haag
Telefoonnummer 080 30 003 00 (informatielijn)
Telefoonnummer 070 31 555 55 (algemeen)
Vragen
Hebt u na het lezen van deze informatie nog vragen? Stel deze dan gerust aan uw behandelend arts of verpleegkundige.
Zorgkosten uitklapper, klik om te openen
Meer over zorgkostenContact uitklapper, klik om te openen
Als u een afspraak wilt maken op de polikliniek Hart- en vaatcentrum, hebt u een verwijzing nodig van de huisarts of specialist.
Polikliniek Vaatchirurgie
De polikliniek is op werkdagen bereikbaar van 08.30 tot 16.00 uur.
