Deze informatie is bedoeld voor patiënten die voor het eerst een ICD aangeboden krijgen, omdat zij een levensbedreigende hartritmestoornis hebben gehad of hier een verhoogde kans op hebben.
Behandelopties voor een levensbedreigende hartritmestoornis zijn: een ICD, behandeling met medicijnen, of afzien van behandeling. Alle behandelopties hebben voor- en nadelen. Uw arts bespreekt met u alle behandelopties en hun voor- en nadelen. Uw arts gaat met u in gesprek over wat belangrijk is voor u in het leven en uw voorkeuren voor behandeling. Wat voor de één een voordeel kan zijn, is voor de ander misschien een nadeel. Daarom is het belangrijk om te bespreken wat voor u belangrijk is in het leven. Samen met uw arts besluit u daarna welke behandeloptie het beste bij u past.
Deze folder geeft u veel informatie over de werking en voordelen en nadelen van een ICD. Het is goed om na te denken of er voor u ook redenen zijn om geen ICD te nemen (er van af te zien). Als eerste is het goed om te bedenken wat voor u belangrijk is in het leven. Vaak past een ICD daar goed bij, maar dat hoeft niet voor iedereen het geval te zijn. Ook kan het krijgen van een schok van de ICD zorgen voor angst of een mindere kwaliteit van leven. In een gesprek met uw arts is het goed om te kijken of de verwachtingen die u hebt overeenkomen met wat een ICD u kan bieden. Soms is het beter om van behandeling af te zien, of alleen met medicijnen te behandelen, zelfs als de kans op vroegtijdig overlijden daardoor toeneemt.
Als u dat wilt kunt u na het lezen van de informatie hierover samen met uw arts beslissen. Als u de beslissing liever niet zelf neemt, mag u ook de arts vragen wat hij of zij voor u het beste vindt.
Wat is een levensbedreigende hartritmestoornis?
Bij een levensbedreigende hartritmestoornis kan uw hart het bloed niet goed rondpompen. Als de ritmestoornis aanhoudt, kunt u komen te overlijden.
Normale situatie hartritme
Het hart bestaat uit twee boezems en twee hartkamers. In de normale situatie verzamelen de boezems het bloed uit uw lichaam. Vanuit de boezems gaat het bloed naar de hartkamers. De hartkamers trekken tegelijk samen en pompen het bloed door het lichaam.
Levensbedreigende hartritmestoornis
Bij een levensbedreigende hartritmestoornis trekken uw hartkamers te snel samen. Uw hart kan het bloed daardoor niet goed rondpompen. Er zijn twee soorten levensbedreigende hartritmestoornissen: ventrikeltachycardie en ventrikelfibrilleren.
Ventrikeltachycardie kan vanzelf overgaan. Als dat niet gebeurt en er niet wordt ingegrepen dan voelt u zich niet lekker of raakt u buiten bewustzijn. Ook kunt u hieraan overlijden.
Ventrikelfibrilleren gaat bijna nooit vanzelf over. Als er niet wordt ingegrepen, raakt u buiten bewustzijn en overlijdt u binnen enkele minuten.
Wat is een ICD?
Een ICD beschermt u tegen het overlijden aan een hartritmestoornis van de hartkamers. Er is geen andere medische behandeling beschikbaar om u hiertegen te beschermen. Sommige medicijnen verlagen de kans op levensbedreigende hartritmestoornissen wel.
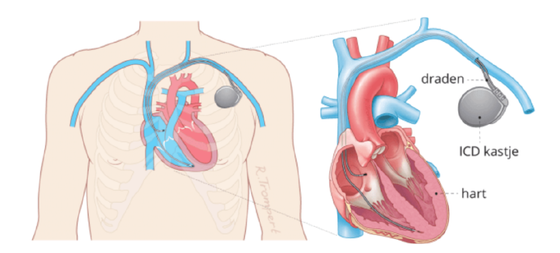
De ICD bestaat uit twee delen: een kastje (puls generator) en één of meerdere draden (leads). De ICD wordt onder de huid aangebracht.
Er zijn 2 verschillende typen ICD´s: de transveneuze ICD / CRT-D en de subcutane ICD.
Transveneuze ICD
Bij deze ICD wordt het kastje onder de huid geplaatst, dicht bij het sleutelbeen. De draden verbinden de ICD via een ader met de binnenkant van uw hart. Sommige patiënten hebben ook een pacemakerfunctie nodig. Zij krijgen een tweede draad in de hartboezem (2-kamer ICD) of soms een derde draad die via een bloedvat achter het hart naar de linker hartkamer gaat (CRT-D). De arts zal met u bespreken hoeveel draden noodzakelijk zijn. Dit hangt af van uw hartaandoening.
ICD met cardiale resynchronisatietherapie (CRT-D)
Als u hartfalen heeft doordat uw hart minder goed kan pompen (doordat de rechter- en linkerkamer niet tegelijk samentrekken), kunt u een ICD met 3 draden krijgen. Ook deze draden worden via de aders in het hart gebracht. Een defibrillatordraad komt in de rechter kamer. Een pacemakerdraad komt in het rechteratrium. De derde draad wordt aan de buitenkant van de linkerventrikel geplaatst. Doordat de rechter- en linkerventrikel tegelijk worden gestimuleerd, kunnen deze tegelijk en dus krachtiger knijpen.
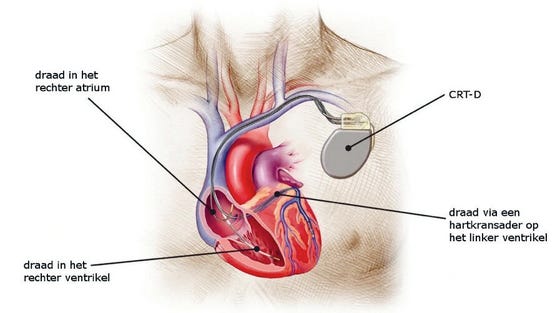
De operatie waarbij een CRT-D wordt geplaatst, duurt langer en is moeilijker vanwege de plaatsing van de derde draad. Ook is het risico groter op problemen tijdens de operatie en complicaties. Een CRT-D wordt alleen bij patiënten geïmplanteerd als de kans groot is dat de pompfunctie door de derde draad verbetert.
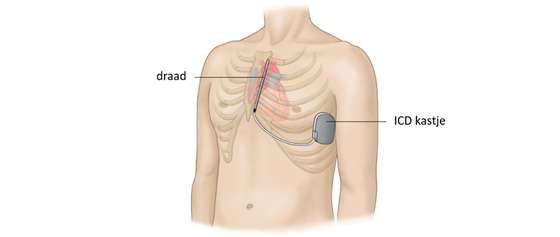
Subcutane ICD
Naast de bovengenoemde transveneuze ICD, bestaat ook een subcutane ICD of S-ICD. Bij de S-ICD loopt de draad niet door een bloedvat naar het hart, maar wordt de draad ingebracht onder de huid langs de bovenkant van het borstbeen. Het kastje wordt in de zij geplaatst. Niet alle patiënten komen in aanmerking voor de S-ICD omdat de S-ICD de signalen van het hart vanaf de oppervlakte van het lichaam moet waarnemen en omdat deze geen pacemaker functie heeft. Uw cardioloog geeft aan of de S-ICD voor u een optie is.
Wat doet een ICD?
Een ICD is een apparaat dat uw hartritme continu in de gaten houdt. Alleen bij een levensbedreigende hartritmestoornis die het lichaam niet zelf oplost grijpt de ICD in. De ICD voorkomt geen hartritmestoornis.
Bij een ritmestoornis zal de transveneuze ICD eerst een aantal pijnloze elektrische pulsen (Anti Tachy Pacing, afgekort ATP) afgeven om het hartritme te herstellen. U hoeft niets te merken van ATP. Als dit niet voldoende helpt, volgt een elektrische schok. Dit is een stroomstoot die door het hart gaat. De subcutane ICD kan bij een hartritmestoornis geen ATP afgeven, maar alleen elektrische schok.
Sommige mensen voelen de schok niet of nauwelijks, omdat ze buiten bewustzijn raken door de levensbedreigende hartritmestoornis. Blijft u bij bewustzijn, dan kan de schok aanvoelen als een krachtige, pijnlijke klap op de borst of rug, die kort maar hevig is. Na een schok kunt u zich vermoeid voelen en spierpijn hebben aan de kant waar de ICD is geïmplanteerd.
Pacemakerfunctie
Bij een te traag ritme, kan een transveneuze ICD kan ook een pacemaker functie aannemen. Wanneer het hart te traag klopt, kan de ICD het ritme overnemen en de hartslag sneller maken.
Pompfunctie van het hart
Een transveneuze of subcutane ICD verbetert de pompfunctie van het hart niet. Als de pompfunctie van het hart verminderd is, kan een extra draad naar de linker kamer van het hart de pompkracht in sommige gevallen helpen te verbeteren. Uw arts zal met u bespreken of dit bij u het geval is.
Wat is de kans dat de ICD ingrijpt?
Als u al een hartritmestoornis heeft doorgemaakt of u bent gereanimeerd, dan behoort u tot de groep secundaire preventie. U heeft hierdoor een verhoogde kans op het opnieuw doormaken van een levensbedreigende hartritmestoornis. Uit onderzoek is gebleken dat de ICD in deze groep in de eerste 5 jaar bij ongeveer 45 van de 100 patiënten moet ingrijpen.
Als u nog niet eerder een hartritmestoornis heeft doorgemaakt, maar op basis van uw diagnose een verhoogd risico heeft op levensbedreigende hartritmestoornissen, behoort u tot de groep primaire preventie. Uit onderzoek is gebleken dat de ICD in deze groep in de eerste 5 jaar bij ongeveer 15 van de 100 patiënten moet ingrijpen.
De kans op levensbedreigende hartritmestoornissen en het terecht ingrijpen van de ICD wordt onder andere bepaald door uw diagnose, leeftijd, medicijngebruik en andere ziekten. Uw cardioloog kan u meer vertellen over de achterliggende oorzaak die in uw geval risico geeft op een gevaarlijke hartritmestoornis.
Onterechte therapie
Bij sommige mensen reageert de ICD als het niet nodig is. U bent niet in levensgevaar, maar de ICD grijpt toch in. In dat geval spreken we van ‘onterechte therapie’. Dit kunnen zowel pijnloze elektrische pulsen (ATP) als een schok zijn. Uit onderzoek is gebleken dat met de huidige goed ingestelde ICD´s dit bij 7 van de 100 patiënten gebeurt in de eerste 5 jaar. Als u onterechte therapie krijgt moet u naar het ziekenhuis komen, zodat we uw medicatie of de instellingen van de ICD kunnen aanpassen. Soms kan er ook sprake zijn van een kapotte draad. Deze moet dan vervangen worden.
Voorbereiding uitklapper, klik om te openen
Hoe vaak wordt de ICD gecontroleerd na de implantatie?
Normaal gesproken moet u twee keer per jaar naar het ziekenhuis voor controle. Er kunnen extra controles nodig zijn als er problemen zijn.
Bij moderne ICD´s is thuismonitoring mogelijk. Hierbij leest een technicus op afstand uw ICD uit waarbij wordt gekeken naar de gebeurtenissen van het ritme, instellingen en meetwaarden. Bij thuismonitoring hoeft u minder vaak naar het ziekenhuis. Wanneer er problemen zijn met de ICD of wanneer er hartritmestoornissen zijn opgetreden, kan dit met het thuismonitoring systeem soms in een vroeg stadium worden opgespoord en doorgegeven. Thuismonitoring is geen medische bewaking die 24 uur per dag plaatsvindt. Ook is het veranderen van de instellingen op afstand niet mogelijk.
Tijdens de behandeling uitklapper, klik om te openen
Hoe wordt een ICD geplaatst?
Transveneuze ICD
De cardioloog plaatst een transveneuze ICD vrijwel altijd links op de borstwand onder uw huid. Met één of meer draden wordt de ICD met uw hart verbonden. De ingreep, ook wel implantatie genoemd, duurt afhankelijk van het type één tot enkele uren. U wordt plaatselijk verdoofd. De cardioloog maakt een kleine snee in uw huid links op de borst, onder het sleutelbeen. Vervolgens wordt de draad/worden de draden via een bloedvat in het hart gelegd. Als de draden goed liggen, wordt de ICD verbonden aan de draden. Daarna wordt onder uw huid een ruimte (pocket) vrijgemaakt waarin de ICD wordt geplaatst. Bij de meeste patiënten is lokale verdoving voldoende en bent u tijdens de ingreep bij bewustzijn. In sommige gevallen is echter een vorm van slaapmedicatie gewenst. Bespreek dit van te voren met uw cardioloog. De transveneuze ICD wordt bij sommige patiënten na de plaatsing getest.
Subcutane ICD
De cardioloog plaatst de S-ICD aan de linkerkant van de borstwand onder uw huid. De implantatie duurt één uur. U wordt meestal in slaap gebracht. De cardioloog maakt een snee in uw huid aan de linker kant van de borstkas onder de oksel en maakt daar de ruimte (pocket) van de ICD. Ook wordt er een kleine snee gemaakt onderaan uw borstbeen. Via deze snee wordt de draad onder de huid geplaatst. Aan het einde van de implantatie wordt de S-ICD meestal getest. Hierbij wordt een ritmestoornis opgewekt en wordt de werking van de ICD getest. Bespreek met uw cardioloog hoe de ziekenhuisopname eruit komt te zien.
Voorbeeld van de ziekenhuisopname
- De wachttijd voor de implantatie van een ICD kan verschillen, het beste kunt u hiernaar vragen in het gesprek met uw behandelaar.
- Wij bellen u twee weken van tevoren en geven u de opnamedatum door. In overleg kunnen we altijd een andere datum kiezen.
- In de week voorafgaande aan de implantatie is er een pre-operatieve telefonische intake.
- U wordt op de dag van de implantatie opgenomen op de verpleegafdeling cardiologie, B4 west. Hier kan om redenen van worden afgeweken, dit zal met u worden besproken.
- Na ICD-implantatie blijft u meestal 1 nacht in het UMC Utrecht opgenomen.
Als u vragen heeft tijdens de wachtperiode, dan kunt u contact opnemen met het secretariaat van de afdeling elektrofysiologie (088-7556184). Als de secretaresse uw vraag niet meteen kan beantwoorden, geeft zij hem door aan de verpleegkundig specialist of een van de cardiologen van de afdeling elektrofysiologie.
Medicijnen
Neem uw medicijnlijst altijd mee naar het ziekenhuis, zowel als u naar het spreekuur komt als naar de verpleegafdeling. Uw huisarts of andere specialist kan u bijvoorbeeld ook medicijnen hebben voorgeschreven. Veel hartpatiënten gebruiken antistollingstabletten of bloedplaatjesremmers (‘bloedverdunners’). Misschien wordt u hiervoor gecontroleerd door de trombosedienst, maar dit is niet altijd zo. Het is heel belangrijk dat wij weten welke medicijnen u gebruikt, omdat u misschien een bepaald medicijn (tijdelijk) moet stoppen als u een ICD-implantatie krijgt.
De dag van opname
Op de dag van de ziekenhuisopname gaat u naar de verpleegafdeling. Hier heeft u met een verpleegkundige een opnamegesprek. Zorg dat u uw medicijnlijst bij u heeft. Als er geen recent bloedonderzoek, hartfilmpje en longfoto zijn gemaakt, wordt dit op de verpleegafdeling alsnog gedaan. Later op de dag komt een van de afdelingsartsen bij u langs.
Plaatsing van de ICD of CRT-D De ICD-implantatie gebeurt op een van de kamers van onze hartkatheterisatieafdeling, vlakbij de verpleegafdeling B4 west. Hoe laat u aan de beurt bent, kunnen we u meestal vertellen op de dag van de ziekenhuisopname. Soms verschuift die tijd door onverwachte omstandigheden. U mag op de dag van de ICD-implantatie vanaf 0.00 uur niets meer eten of drinken. De duur van de implantatie kan variëren. Dit is afhankelijk van het type ICD dat u krijgt, en of u één, twee, of drie draden krijgt. Vraag op de verpleegafdeling of aan de cardioloog die de ICD gaat implanteren wat u kunt verwachten. Meestal brengen we de ICD in via een snee onder het linker sleutelbeen. De ICD werkt het best als hij aan de linkerkant is ingebracht. Soms kunnen we de ICD inbrengen aan de rechterkant, bijvoorbeeld omdat u linkshandig bent. Bespreek dit punt al op de poli met uw behandelaar. Voor het plaatsen van een ICD krijgt u een plaatselijke verdoving. Wij kunnen dit aanvullen met ontspannende en sterke pijnstillende medicijnen in het bloed. Onze ervaring is dat de implantatie op deze manier bij de meeste patiënten goed mogelijk is. Er kunnen redenen zijn om de ICD onder algehele verdoving te implanteren. Mogelijkheden hiervoor zijn: slapen (diepe sedatie) of met beademing (algehele narcose). Dit is afhankelijk van meerdere factoren. Bij deze keuzes kan uw wens, maar ook die van de cardioloog een rol spelen. Een implantatie onder diepe sedatie of algehele narcose moeten we ruim van tevoren plannen, omdat hierbij een anesthesioloog betrokken wordt. De anesthesioloog wil u dan ook van tevoren op zijn spreekuur zien en goedgekeurd hebben.
Testen
Is de ICD aan de rechterkant geplaatst, dan zou de cardioloog kunnen besluiten om de ICD te testen vanwege de niet standaard locatie (links). Van een S-ICD testen we de schokfunctie vaak wel tijdens de implantatie. Om de schokfunctie zonder pijn te kunnen testen krijgt u een korte narcose van een paar minuten. Hiervoor hoeft u niet vooraf langs het spreekuur van de anesthesioloog. Na de ICD-implantatie stelt de implanterend cardioloog samen met de technicus uw ICD in op de ritmestoornissen die zij verwachten. Ook stellen zij de pacemakerfunctie van uw ICD in. Deze instellingen worden in uw dossier genoteerd.
Na de behandeling uitklapper, klik om te openen
Na de implantatie
Na het inbrengen van de ICD gaat u eerst naar de uitslaapkamer. Verpleegkundigen letten er op of uw hartslag, ademhaling, temperatuur en bloeddruk goed zijn. Op de uitslaapkamer en de verpleegafdeling vragen we u of uw wond pijn doet. Hiervoor kunt u paracetamol krijgen. Maar als dit niet goed genoeg helpt, dan zoeken we een ander medicijn tegen de pijn. Daarna gaat u terug naar verpleegafdeling B4 west. hier wordt nog een hartfilmpje (ECG) gemaakt. Op de dag van ontslag wordt opnieuw een ECG gemaakt. Ook wordt er een röntgenfoto van de borstkas gemaakt. De wond wordt gecontroleerd. De huid moet gesloten zijn, mag niet nabloeden of gezwollen zijn. Als de wond er niet goed uitziet, mag u misschien nog niet naar huis. Als de controles van uw hartslag, temperatuur en bloeddruk op de dag na de implantatie goed zijn, en uw wond ziet er goed uit, dan kunt u in de loop van de dag weer naar huis.
De technicus
De technicus kan de resultaten van de ICD draadloos via een apparaat (programmer) uitlezen. De technicus controleert de instellingen en of draad(of draden) goed werken. Dit wordt in uw dossier gezet. Vraag naar de instellingen van uw ICD als u die nog niet te horen heeft gekregen. Het kan goed zijn om te weten vanaf welke hartslag uw ICD een schok of ATP (pulsjes) kan afgeven. De technicus controleert de instellingen van de ICD.
Thuismonitoring (RPM)
Wanneer u een ICD heeft gekregen dan krijgt u ook een thuismonitor van ons mee naar huis. We implanteren verschillende ICD merken en hebben hun eigen specifieke systeem. Het ene merk maakt gebruik van een app en de andere merken hebben een uitleeskastje in verschillende vormen. U krijgt de dag na implantatie uitleg van de ICD technicus over de werking en bijbehorende instructies (ook op papier mee naar huis). Lees dit goed door.

Ontslag naar huis
De verpleegkundige maakt uw ontslagpapieren klaar: een brief voor de huisarts, een brief met verpleegkundige adviezen voor uzelf en misschien een recept voor nieuwe medicijnen. Ook krijgt u een pasje mee waarop staat dat u een ICD hebt. Dit pasje moet u altijd bij u dragen. De verpleegkundige bespreekt de informatie nog een keer met u. U krijgt een afspraak voor controle op de polikliniek na twee maanden. Bij tussentijdse problemen kunt u contact opnemen met de verpleegafdeling of (tijdens kantooruren) met het secretariaat van de afdeling elektrofysiologie.
Vervolg
Na de ICD-implantatie hebben de draden tijd nodig om vast te groeien. Houd daar de eerste zes weken rekening mee met het bewegen van uw arm aan de kant van de ICD. In de tabel staan hiervoor richtlijnen. Let erop dat u uw arm wel blijft bewegen.
De eerste 6 weken:
- de elleboog niet boven schouderhoogte en naar achteren bewegen
- geen zware inspanning, zoals stofzuigen, zagen en zwaar tillen
- niet zwemmen, vanwege de kans op infectie en het loslaten van de draden
2 tot 6 weken na implantatie:
- u mag fietsen
Na 6 weken:
- u mag sporten, maar overleg hierover met de cardioloog
Bouw uw lichamelijke activiteiten langzaam op. Wandelen of licht huishoudelijk werk is bij normaal herstel geen probleem. Als u een ICD draagt, mag u wel sporten of uw andere hobby’s uitvoeren, behalve als dit niet kan door uw hartziekte. Sommige (contact)sporten, zoals karate, judo, rugby en gewichtheffen, kunt u beter niet doen vanwege het grote risico op verplaatsing of beschadiging. Eventueel kunt u zich via uw ziekenhuis opgeven voor een hartrevalidatie-programma.
Weer aan het werk
We raden u af te gaan werken in de eerste en vaak ook de tweede week na de implantatie. De wond is dan nog gevoelig en moet genezen. Wanneer u weer kunt gaan werken, is ook afhankelijk van het soort werk dat u doet en uw conditie. Overleg met uw bedrijfsarts wanneer u weer aan het werk kunt gaan. Houd er rekening mee dat u uw arm minder zwaar kunt belasten.
Wat zijn mogelijke complicaties?
Elke operatieve ingreep brengt risico’s met zich mee. Complicaties kunnen tijdens of na de ingreep optreden. Soms is het dan nodig om een nieuwe ingreep te doen. Dit gebeurt bij ongeveer 3 op de 100 patiënten.
De kans op complicaties is groter bij het plaatsen van meerdere draden.
Hieronder een overzicht van de belangrijkste complicaties tijdens en vlak na implantatie:
- Nabloeding van de operatiewond: bij ongeveer 2 van de 100 patiënten. Soms wordt aansluitend aan de implantatie een kompres geplaatst op de wond om dit te voorkomen. Zelden is het nodig de operatiewond te openen om de bloeding te stoppen. Als u bloedverdunners gebruikt is de kans op nabloeding iets groter.
- Verschuiving van de draad: bij ongeveer 3 van de 100 patiënten. Hierdoor werkt de ICD niet meer goed. Met een tweede ingreep wordt de draad weer op de juiste plek in het hart geplaatst. Om deze complicatie te vermijden wordt geadviseerd de arm aan de kant van de ICD in de eerste weken na de ingreep niet boven de schouder te bewegen. U krijgt hiervoor een leefregel mee.
- Infectie van de operatiewond: bij ongeveer 2 van de 100 patiënten die voor het eerst een ICD krijgen. Soms moeten de ICD en de draden dan verwijderd worden. Ook kan behandeling met antibiotica nodig zijn. Pas na herstel van de infectie kan een nieuwe ICD geplaatst worden.
- Klaplong (luchtlek van de long): bij ongeveer 1 van de 100 patiënten. Bij een klaplong is een deel van de long ingeklapt. Een klaplong kan benauwdheid veroorzaken. Meestal is het luchtlek van de long zo klein dat het met enkele dagen spontaan herstelt. In sommige gevallen is het luchtlek groter en moet er tijdelijk een drain worden geplaatst, zodat de long zich weer herstelt. U wordt dan voor een of meerdere dagen opgenomen.
- Trombosearm (verstopping van een ader): bij minder dan 1 van de 100 patiënten. Bij een trombosearm raken de aders waar de draden doorheen lopen, verstopt. Uw arm wordt dik doordat de bloedstroom belemmerd wordt. U krijgt dan bloedverdunners om de verstopping op te heffen.
- Bloeding in het hartzakje: komt zeer zelden voor als gevolg van het plaatsen van de ICD. Om dit te verhelpen wordt direct een slangetje (drain) in het hartzakje geplaatst om het bloed af te voeren. U wordt dan voor een paar dagen opgenomen. Heel soms helpt het slangetje onvoldoende. Een open hartoperatie is dan nodig om de bloeding te stelpen.
- De kans om te overlijden aan een ICD implantatie is zeer klein.
Mogelijke complicaties op lange termijn
Ook maanden tot jaren na het plaatsen van een ICD kunnen zich problemen voordoen.
- Soms werkt een draad niet goed. De kans hierop is ongeveer 1 van de 100 patiënten per jaar. Er wordt dan een nieuwe geplaatst. Indien nodig wordt de oude draad verwijderd.
- Ook kan een infectie ontstaan rondom de ICD. De kans op een infectie neemt toe als een ICD vaker gewisseld is, bijvoorbeeld bij vervanging omdat de batterij leeg is. Een ingreep is dan nodig om de ICD en draden te verwijderen. De kans hierop is klein, minder dan 1 van de 100 patiënten per jaar.
- Soms kan het bloedvat dichtgroeien door de draden die er doorheen gaan. Dit geeft vaak geen klachten omdat andere bloedvaten de bloeddoorstroming over nemen. Bij minder dan 1 van de 100 patiënten per jaar geeft dit wel klachten, zoals een opgezet gezicht.
- Soms is er ongemak of pijn van een ICD. Meestal “went” dit. In het uiterste geval kan dit tot een nieuwe ingreep leiden om de ICD anders te plaatsen. Bijvoorbeeld naar onder de borstspier (bij een transveneuze ICD). De meeste mensen ervaren geen ongemak van de ICD.
- De ICD kan 'onterechte therapie' geven. Bij 7 van de 100 patiënten grijpt de ICD in op een niet-levensbedreigende hartritmestoornis.
- Er is een hele kleine kans (kleiner dan 1 op de 1000 patiënten) dat u aan de gevolgen van een complicatie komt te overlijden.
Omdat de transveneuze ICD en subcutane ICD van elkaar verschillen in hoe ze geplaatst worden, zit er ook een verschil in het soort mogelijke complicaties die u hiervan kan krijgen. Als de subcutane ICD voor u een optie is, kan uw behandeld cardioloog dit verder aan u uitleggen.
Wat is de invloed op mijn dagelijks leven?
Met een ICD kunt u vrijwel alle dagelijkse activiteiten blijven doen. Het hebben van een ICD heeft wel gevolgen voor uw rijbevoegdheid, reizen naar het buitenland, sommige verzekeringen, keuringen en soms voor uw beroep of hobby.
ICD-controles
Uw ICD moet regelmatig worden gecontroleerd en gebeurt minimaal 2 keer per jaar. De technicus controleert hierbij of de ICD en de draden goed werken en of u nog hartritmestoornissen hebt gehad. Ook de batterij wordt gecontroleerd. Als er afwijkingen zijn, wordt dit met u besproken.
Er zijn 2 manieren waarop we de ICD kunnen controleren:
- Via een controle op de polikliniek bij de Technicus of ICD arts waar u een uitnodiging voor krijgt thuisgestuurd;
- Via Remote patiënt monitoring (RPM) met de thuismonitor. Met een thuismonitor kan een ICD controle in het ziekenhuis worden vervangen. Dit is een klein apparaat dat u naast uw bed kunt neerzetten. Er is geen continue bewaking van uw hartritme of ICD via de thuismonitoring. Een of 2 keer per jaar wordt er een uitgebreide ICD uitlezing naar ons verstuurd via een beveiligde website. De ICD technici loggen iedere werkdag in op deze beveiligde website om te kijken of er uitlezingen zijn binnen gekomen. Deze worden bekeken en verslagen in uw patiëntendossier. Uzelf merkt niets van deze uitlezing en verzending.
Wat moet u doen bij een ICD-schok
| Gebeurtenis | Symptomen | Actie |
|---|---|---|
| Eén ICD-schok | U voelt zich meteen goed na de schok | Neem contact op met uw cardioloog om over de gebeurtenis te vertellen en een afspraak te maken voor controle |
| Eén ICD-schok | U voelt na een paar minuten nog steeds pijn of druk op de borst, kortademigheid, hartkloppingen, duizeligheid, verwardheid of u voelt zich niet lekker | Zoek direct medische hulp (bel 112) |
| Twee of meer ICD-schokken binnen 24 uur | Ongeacht symptomen | Zoek direct medische hulp (bel 112) |
Rijbevoegdheid
Er zijn speciale regels voor iemand met een ICD. Als u een ICD heeft gekregen moet u een rijbewijs met een code (code 100 of code 101) aanvragen. Hiermee mag u voor privé gebruik rijden met een motorfiets, auto en auto met aanhanger en minder dan 4 uur rijden per dag voor uw werk. Het beroep van vrachtwagenchauffeur, taxichauffeur of rijinstructeur mag u met een ICD niet uitoefenen. Met uw cardioloog kunt u bespreken welke regels precies van toepassing zijn op uw situatie. Achterin deze voorlichtingsfolder vindt u een bijlage met een stappenplan voor het aanvragen van een rijbewijs met een code. Daarnaast kan uw behandelend cardioloog hier meer over uitleggen en is er informatie te vinden op de websites van patiëntenvereniging Stichting ICD dragers Nederland (STIN) of het centraal bureau rijvaardigheid (CBR).
Na implantatie is er wachttijd voor u een nieuw rijbewijs kan aanvragen. Tot dit tijd mag u niet rijden.
Als u de ICD krijgt terwijl u nog geen levensbedreigende ritmestoornis heeft gehad (primaire preventie) heeft u na implantatie twee weken wachttijd.
Als u de ICD krijgt nadat u een levensbedreigende ritmestoornis heeft gehad (secundaire preventie) heeft u na implantatie twee maanden wachttijd.
Wanneer uw ICD een schok heeft afgegeven op een gevaarlijke hartritmestoornis, geldt een rijverbod van twee maanden.
Na een wissel van de ICD vanwege een lege batterij, gelden geen extra beperkingen met betrekking tot de rijbevoegdheid.
Sporten
U kunt met de ICD gewoon sporten. Sommige (contact)sporten, zoals karate, judo, rugby en gewichtheffen, kunt u beter niet doen vanwege het grote risico op verplaatsing of beschadiging. Op internet is speciale kleding met extra bescherming te koop waarmee sommige patiënten fijner kunnen sporten.
Magnetische velden
Het kan zijn dat u vanwege uw beroep of hobby vlakbij draaiende elektromotoren of grote magneten werkt. Deze apparaten veroorzaken magnetische velden die de werking van de ICD kunnen beïnvloeden.
Televisie, magnetron, keukenmachines en andere huishoudelijke apparaten zijn meestal ongevaarlijk. Ook een inductiekookplaat of -oven is bij normaal gebruik veilig. Maar: houd dit soort apparaten niet tegen de ICD aan en zorg ervoor dat ze in goede technische staat zijn.
Draadloze en mobiele telefoons zijn veilig als je ze op minimaal 15 centimeter van de ICD houdt. Dus bewaar de telefoon niet in de borstzak aan de kant van de ICD.
Computers, laptops, tablets of printers kunnen zonder problemen worden gebruikt. Ook draadloze netwerken zoals wifi kunnen geen kwaad.
U kunt antidiefstalpoortjes in winkels zonder problemen passeren, maar het advies is wel om er niet stil in te gaan staan.
Met de huidige ICD’s is een MRI scan vaak mogelijk. Het is wel belangrijk dat de arts die de MRI aanvraagt, dit vooraf met uw cardioloog of ICD technicus overlegt.
Vertel de fysiotherapeut, de tandarts en de schoonheidsspecialist dat u een ICD heeft. Zij gebruiken soms apparaten met elektromagnetische velden of elektrische impulsen.
Keuringen, verzekeringen
Als u een hartafwijking heeft, kan dat gevolgen hebben voor bepaalde medische keuringen en (levens)verzekeringen. Bij het afsluiten van bijvoorbeeld een levensverzekering, moet u een gezondheidsverklaring invullen. Verzekeringsmaatschappijen kunnen uw premie verhogen of u zelfs afwijzen. Datzelfde kan ook gebeuren bij verzekeringen rondom het afsluiten van een hypotheek, waardoor een huis kopen duurder wordt.
Tip: Voor meer informatie kunt u terecht bij uw cardioloog, ICD verpleegkundige, ICD-technicus of bij de websites van patiëntenvereniging Stichting ICD dragers Nederland (STIN) en de Hartstichting.
Onderzoeken, operaties en behandelingen
Als u in de toekomst een medische behandeling moet ondergaan, laat dan altijd aan de behandelend arts of onderzoeker weten dat u ICD-drager bent en laat uw ICD-pas zien. Apparatuur die gebruikt wordt bij medische behandelingen kunnen invloed hebben op de werking van de ICD. Daarom moet soms een andere behandeling worden gekozen, of moet de ICD tijdelijk worden uitgezet. Bij vragen of twijfel kan uw behandelend arts contact opnemen met uw cardioloog, Physician Assistant (PA), Verpleegkundig specialist of ICD-technicus. Vertel ook andere hulpverleners dat u een ICD heeft, zoals de fysiotherapeut, tandarts en schoonheidsspecialist.
Preventief antibioticagebruik
U hoeft meestal niet uit voorzorg antibiotica te gebruiken, voordat u een medische ingreep ondergaat, zoals een kies laten trekken. Vraag uw specialist als u hierover twijfelt.
Mammografie
Alle vrouwen van 50 tot en met 75 jaar krijgen elke twee jaar een uitnodiging voor het Bevolkingsonderzoek Borstkanker. Als ICD-drager kunt u gewoon aan dit onderzoek meedoen. Wel zijn er enkele aandachtspunten:
- Meld zelf bij het onderzoek dat u ICD-drager bent.
- Als u een pijnlijk gevoel op en rond de ICD en het litteken hebt, moet u dit melden. De laboranten kunnen daar dan rekening mee houden bij het aandrukken van de borst.
- Tijdens het maken van de mammografie komt er druk op de ICD. Dit is niet erg.
- Het maken van een mammografie wordt afgeraden in het eerste half jaar na de ICD-implantatie.
Ook patiënten met een subcutane ICD (de S-ICD), kunnen deelnemen aan dit bevolkingsonderzoek.
Reizen
Het reizen met een ICD hoeft geen problemen te geven. Uw cardioloog kan u hierover adviseren. Van het ziekenhuis waar uw ICD is geïmplanteerd krijgt u een ICD-pas. Met deze pas kunt u laten zien dat u ICD-drager bent. U kunt deze pas ook gebruiken om op het vliegveld aan te geven dat u ICD-drager bent. Meestal hoeft u dan niet door de detectiepoortjes en kunt u handmatig gefouilleerd worden. Het pasje is geen juridisch bewijs. U kunt op normale wandelsnelheid door het detectiepoortje lopen. Het poortje heeft dan geen invloed op de werking van de ICD. De kans bestaat dat het alarm van het detectiepoortje afgaat omdat in de ICD metalen onderdelen zitten. Schiphol heeft voor controle een securityscan in de vorm van een detectiepoort waar je in moet staan. Binnen anderhalve seconde vindt dan een controle plaats. Deze is ongevaarlijk voor ICD-dragers. Meer informatie op de website van de STIN (www.stin.nl). Gaat u voor langere tijd naar het buitenland, overleg dit dan met uw behandelend cardioloog. U kunt dan afspraken maken over de controle van uw ICD en wat u moet doen bij een schok. Op de website van de fabrikant van uw ICD en de STIN staat informatie over adressen van ziekenhuizen in het buitenland met kennis van ICD’s.
Seksualiteit
Als u een ICD draagt, mag u wel seks hebben. Sommige ICD-dragers of hun partner vinden dit eng en voelen zich belemmerd. Dit kan komen door de ziektegeschiedenis, het gebruik van bepaalde medicijnen of angst voor een schok bij lichamelijke inspanning. De kans is klein dat uw ICD op een intiem moment een schok afgeeft. De ICD kan namelijk onderscheid maken tussen een hartritmestoornis en een snelle hartslag door lichamelijke activiteit. Een schok tijdens seksueel contact is voor de partner niet gevaarlijk. Probeer uw gevoelens met uw partner te delen en praat erover.
Vervanging van een ICD
Tegenwoordig gaan ICD’s tussen de zeven en meer dan tien jaar mee. Dit is afhankelijk van het type ICD, en met name hoeveel stroom de pacemakerfunctie verbruikt. Wanneer de batterij bijna leeg is, moet het kastje met een kortdurende ingreep vervangen worden. De draden worden niet vervangen.
Vijf tot tien jaar is een lange tijd. Ongeveer een jaar voor het vervangen van een ICD zal de arts met u bespreken of u, afhankelijk van uw situatie, opnieuw een ICD nodig heeft. U kunt dan ook zelf opnieuw kiezen voor wel of geen ICD. Als u geen nieuwe ICD nodig heeft, zal de ICD worden verwijderd. De draden blijven meestal zitten in het lichaam. Ook als de ICD niet leeg is, kan in uitzonderlijke gevallen de ICD worden verwijderd.
Kan ik overlijden met een ICD?
U kunt met een ICD nog steeds overlijden aan uw hartaandoening en andere aandoeningen, omdat een ICD alleen bescherming geeft tegen overlijden aan levensbedreigende ritmestoornissen.
De ICD aan het einde van het leven
In de loop van uw leven kunt u andere ziekten krijgen of kan de toestand van uw hart verslechteren. De levensreddende functie van de ICD kan dan het natuurlijke stervensproces belemmeren. Als verlenging van uw leven niet meer gewenst is, kan de schockfunctie uitgezet worden. Bespreek dit met uw dokter.
Vlak voor het overlijden kunnen ongewenste en pijnlijke schok door de ICD worden afgegeven. Ook na het overlijden kan de ICD nog schok afgeven, met onwillekeurige bewegingen van het lichaam als gevolg. Dit kan ook voor naasten als ongewenst en belastend worden ervaren. Daarom is bij een verwacht en geaccepteerd overlijden belangrijk om de schokfunctie van de ICD vooraf uit te schakelen.
Als u meer informatie wilt, kunt u op de website van de Stichting ICD dragers Nederland (www.stin.nl) een informatiefolder vinden over de ICD aan het einde van het leven.
ICD in de laatste levensfase
Scan de bovenstaande QR-code met uw telefoon om een video over dit onderwerp te bekijken. Of bekijk de video via:
Stappenplan rijbewijs aanvragen
De overheid (het CBR) heeft bepaald dat uw rijbewijs niet meer geldig is als ICD drager. U moet een nieuw rijbewijs met een code aanvragen. Hieronder volgt het stappenplan voor het aanvragen van een rijbewijs met een code. Wij bieden u dit stappenplan aan om deze code te krijgen, als service, want het is geen medische zorg. Wij vragen uw begrip dat het enige dagen kan duren voordat de cardioloog het ICD keuringsrapport heeft ingevuld. Het kan zo zijn dat uw cardioloog in dit ICD keuringsrapport andere aanwezige aandoeningen moet vermelden die van belang kunnen zijn voor de rijvaardigheid.
Na implantatie is er wachttijd voordat u mag autorijden of een ander motorvoertuig mag besturen.
- Als u de ICD krijgt terwijl u nog geen levensbedreigende ritmestoornis heeft gehad (primaire preventie) heeft u na implantatie 2 weken wachttijd.
- Als u de ICD krijgt nadat u een levensbedreigende ritmestoornis heeft gehad (secundaire preventie) heeft u na implantatie 2 maanden wachttijd.
- Als u in deze tijd een terechte ICD shock heeft gekregen, heeft u opnieuw 2 maanden wachttijd.
U kunt de gezondheidsverklaring en de aanvraag voor een nieuw rijbewijs op 2 manieren aanvragen, namelijk digitaal of op papier.
Digitaal (via internet)
- Vul de Gezondheidsverklaring in via de website van het CBR. Hiervoor heeft u uw DigiD nodig.
- Na het invullen van de gezondheidsverklaring ontvangt u van het CBR een formulier voor de cardioloog. Op dit formulier staat een ZD (ZorgDomein)-code voor de cardioloog.
- Wordt u doorverwezen naar meerdere artsen, dan vindt u meerdere ZD-codes.
- Als u ouder bent dan 75 jaar, dan heeft u naast de Gezondheidsverklaring ook een medische keuring nodig. Uw huisarts of een keuringsarts kan deze uitvoeren.
- De ZD-code voor de cardioloog neemt u mee naar de ICD technicus als u voor controle komt.
- U kunt ook de ZD code mailen naar cardiotechniek@umcutrecht.nl en vergeet ook niet om daarbij uw persoonsgegevens te vermelden als geboortenaam, geboortedatum of patiëntennummer.
- Met de ZD code zal het ICD keuringsrapport via ZorgDomein worden ingevuld.
- De belangrijkste voorwaarde voor het CBR is dat er geen ICD shock is geweest. Er zal dus een ICD controle moeten plaatsvinden op de polikliniek of via de digitale uitlezing van de ICD met home-monitoring.Het CBR stuurt u een verklaring van geschiktheid voor maximaal 5 jaar. Hiermee kunt u op het gemeentehuis een rijbewijs met code 100 of 101 bestellen.
Papier
- U koopt de gezondheidsverklaring bij het gemeentehuis of stadsdeelraadkantoor (kosten variëren per gemeente).
- U krijgt bij uw rijbewijscontrole een ingevuld formulier “rapport van de cardioloog”.
- U stuurt de gezondheidsverklaring samen met het “rapport van de cardioloog” op naar het hoofd medische zaken van het CBR in Rijswijk.
Tips voor het invullen van de Gezondheidsverklaring:
- Alle vragen over uw gezondheidstoestand correct beantwoorden.
- Bij de vraag over Hart en Vaatziekten vult u JA in.
- Op de achterkant van het formulier vult u in dat u ICD drager bent.
Aanvullende informatie:
- Bent u 70 jaar of ouder, en verloopt uw oude rijbewijs op of na uw 75ste verjaardag, dan is er altijd een medische keuring nodig.
- Vanaf 75 jaar is de medische keuring verplicht. Uw huisarts kan dit voor u regelen via een onafhankelijke arts.
- Als u uw rijbewijs nodig heeft voor uw werk/beroep, dan heeft u een code 101 rijbewijs nodig. Met een code 101 rijbewijs mag u maximaal 4 uur per dag voor uw werk rijden. U mag voor uw werk geen personen vervoeren en geen bestuurders onder uw toezicht laten rijden. Dat betekent dat u niet mag werken als taxichauffeur of rijinstructeur. Als u hiervoor in aanmerking komt, heeft het CBR een verklaring van uw werkgever nodig. Met uw eigen Gezondheidsverklaring, het rapport van de cardioloog en de verklaring van de werkgever kunt u een nieuw code 101 rijbewijs aanvragen.
- De geldigheid van het rijbewijs met code 100 of 101 is maximaal 5 jaar. Hierna moet het rijbewijs opnieuw worden aangevraagd volgens het bovenstaande stappenplan.
- Adres CBR: Postbus 1062, 2280 CB Rijswijk.
- Vergeet niet uw oude rijbewijs in te leveren.
Bij vragen kunt u altijd contact opnemen met de ICD technicus.
Zorgkosten uitklapper, klik om te openen
Meer over zorgkostenContact uitklapper, klik om te openen
Verpleegafdeling Cardiologie (verpleegafdeling B4 west)
Wilt u contact opnemen met de verpleegafdeling cardiologie, B4 west?
