Voor wie is deze informatie bedoeld?
Deze informatie is bedoeld voor vrouwen die overwegen uit voorzorg hun eierstokken en eileiders te laten verwijderen, vanwege het verhoogde risico op eierstokkanker.
De keuze voor het laten verwijderen van eierstokken en eileiders is geen gemakkelijke. In deze informatie kunt u alle voor- en nadelen rustig nalezen. Dit kan u helpen bij het maken van een keuze. Deze informatie kan bovendien gebruikt worden om andere personen duidelijk te maken wat er bij u leeft en welke keuze u kunt maken.
Hier vindt u onder andere informatie over:
- De redenen waarom u zou kunnen besluiten over te gaan tot deze ingreep.
- De operatie zelf.
- De gevolgen van deze operatie.
- De eventuele risico’s.
- De herstelperiode.
Erfelijke borst- en eierstokkanker
Bij u is vastgesteld dat u een verhoogd risico hebt op het krijgen van borst- en/of eierstokkanker.
Dit risico wordt veroorzaakt door:
- Een afwijking (mutatie) in een gen dat bij erfelijke kanker betrokken is. Bij erfelijke eierstokkanker gaat het om de BRCA1- en BRCA2-genen.
- Uw familiegeschiedenis.
De arts heeft met u besproken wat u kunt doen om het risico zo laag mogelijk te houden.
Uit onderzoek is gebleken dat jaarlijkse screening niet betrouwbaar is. Bij echoscopisch of lichamelijk onderzoek wordt eierstokkanker in een vroeg stadium niet altijd gevonden. Om deze reden is het advies om, wanneer er sprake is van een voltooid gezin of er geen kinderwens is, vanaf een bepaalde leeftijd de eierstokken en eileiders te verwijderen.
Tijdens de operatie worden de eierstokken en de eileiders weggehaald. De kans op eierstokkanker wordt daardoor heel klein, echter geen nul procent. Dit komt omdat het buikvlies dat aan de binnenkant van de buik zit, van oorsprong hetzelfde type weefsel is als de eierstokken.
Overwegingen bij uw besluit
Het is belangrijk dat u zelf achter de beslissing tot operatie staat.
Voor deze operatie hebt u ruim de tijd om na te denken.
Voordat u de definitieve beslissing neemt tot een operatie, is het verstandig om na te gaan of voor u de volgende vragen beantwoord zijn:
- Wat is de reden voor de operatie?
- Hoe is het met de eventuele kinderwens?
- Wat wordt er verwijderd en wat zijn de gevolgen daarvan?
- Waar komen de littekens op de buik?
- Wat zijn de mogelijke risico’s en complicaties?
- Hebt u voldoende informatie en tijd gehad om een weloverwogen beslissing te kunnen nemen?
De behandeling en de gevolgen
De inwendige geslachtsorganen van de vrouw
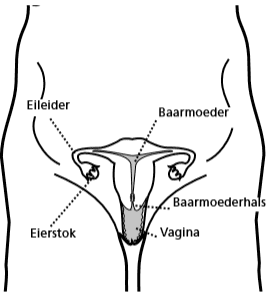
Figuur 1
Een normale baarmoeder (uterus) heeft de vorm en grootte van een peer. Aan de brede bovenkant monden twee eileiders (tubae) in de baarmoeder uit. Deze dunne, soepele buisjes, die 8 tot 10 cm lang zijn, beginnen bij de baarmoeder en eindigen bij de eierstokken. Normale eierstokken (ovaria) zijn ongeveer 3 cm groot. Baarmoeder, eileiders en eierstokken liggen niet los in de buik, maar zitten met bindweefselbanden onder in het bekken vast.
De baarmoeder is aan de binnenkant (baarmoederholte) bekleed met slijmvlies dat onder invloed van hormonen maandelijks via de baarmoedermond wordt afgestoten (de menstruatie). Daarnaast kan de baarmoeder bijdragen aan gevoelens bij seksuele opwinding en het krijgen van een orgasme.
De eierstokken maken hormonen die elke maand het baarmoederslijmvlies opbouwen. De hormonen dragen ook bij tot het zin hebben in vrijen (libido) en tot het stevig en soepel houden van de schede (vagina). Elke maand komt er bij de eisprong in principe een eicel uit één van de eierstokken vrij. De eileiders hebben een transportfunctie.
Zaadcellen komen via de schede en de baarmoeder door de eileiders naar de eierstok toe. Als een eisprong heeft plaatsgevonden is bevruchting mogelijk. Een bevruchte eicel wordt door de eileider naar de baarmoeder vervoerd. Een niet bevruchte eicel lost vanzelf op.
Operatie
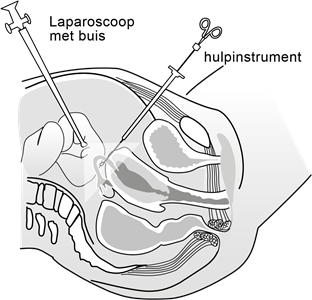
Figuur 2
De ingreep gebeurt meestal via een kijkoperatie (laparoscopie, zie figuur 2).
De operatie gebeurt onder algehele verdoving en duurt ongeveer een uur.
De gynaecoloog maakt een sneetje van ongeveer 1 cm in de onderrand van de navel. Via dit sneetje brengt hij een dunne holle naald in de buik holte. Hiermee wordt de buik gevuld met koolzuurgas. Zo ontstaat ruimte in de buik om de verschillende organen te zien. Daarna brengt de gynaecoloog via hetzelfde sneetje de kijkbuis (laparoscoop) in de buik en sluit deze aan op een videocamera. De baarmoeder, eileiders en eierstokken zijn zo zichtbaar op de monitor.
Vervolgens worden er nog enkele sneetjes voor het inbrengen van de instrumenten gemaakt. De eierstokken worden in een zakje geplaatst en naar buiten gehaald, via dezelfde sneetjes als waar de instrumenten door naar binnen zijn gegaan.
Operatierisico
De meeste laparoscopische operaties verlopen zonder complicaties. De mogelijke complicaties die kunnen optreden worden hieronder besproken:
- De meest voorkomende ‘complicatie’ bij een laparoscopische operatie is dat er toch een ‘gewone’ buikoperatie (laparotomie) moet plaatsvinden via een grotere snede. Soms is opereren met behulp van de laparoscopische methode namelijk niet mogelijk. Dit komt vooral voor bij ernstige verklevingen, bijvoorbeeld door een eerdere buikaandoening of een eerdere buikoperatie. Tijdens de operatie wordt dit duidelijk. Houd er dus altijd rekening mee dat u met een grotere snede dan gepland wakker kunt worden. De opname in het ziekenhuis en het herstel duren in dat geval ook langer.
- In zeer zeldzame gevallen kunnen de urinewegen of de darmen worden beschadigd. De gevolgen zijn soms pas zichtbaar als u al uit het ziekenhuis ontslagen bent. Deze beschadigingen zijn meestal goed te behandelen, maar ze vragen soms opnieuw een operatie, extra zorg en het herstel duurt langer.
- Voor de operatie wordt een afvoerbuisje (katheter) in de blaas ingebracht. Hierdoor kunt u een blaasontsteking krijgen. Deze ontsteking is lastig en soms pijnlijk, maar goed te behandelen.
- Soms treedt in de buik(-wand) of in de vagina een bloeding op. Meestal verwerkt het lichaam zelf zo’n bloeduitstorting, maar dit vraagt een langere periode van herstel. Bij een ernstige nabloeding is soms een tweede operatie nodig, vaak via een grote snede.
- Bij iedere operatie is er een kleine kans dat er een infectie of trombose ontstaat.
De belangrijkste gevolgen van de operatie
De overgang en vervroegde overgang
De overgang (climacterium) is de levensfase van vrouwen waarin de hormoonproductie van de eierstokken schommelingen gaat vertonen en uiteindelijk helemaal ophoudt. Hierdoor wordt de menstruatie eerst onregelmatig en stopt daarna helemaal. Meestal treedt de overgang zeer geleidelijk in. Sommige vrouwen merken niet zoveel veranderingen van hun lichaam behalve het wegblijven van de menstruatie.
Andere vrouwen hebben veel last van overgangsklachten, die variëren van opvliegers tot psychische klachten.
Bij u worden de eierstokken operatief verwijderd. Dit betekent dat de hormoonproductie van de vrouwelijke hormonen (zoals oestrogenen) abrupt stopt. Dit houdt automatisch in dat u in de overgang komt. Men spreekt van vervroegde overgang als vrouwen jonger zijn dan 40 jaar. De menstruatie blijft na de operatie helemaal weg. Wel kunt u vlak na de operatie nog kort vaginaal bloedverlies hebben. Dit is niet verontrustend.
Het is een gevolg van het plotseling stoppen van de hormoonproductie. Het slijmvlies in de baarmoeder wordt niet verder meer opgebouwd, maar afgebroken.
Hormoonbehandeling
Door het wegvallen van de hormonen op jonge leeftijd loopt u een grotere kans op botontkalking en hart- en vaatziekten en kunnen er veranderingen in de seksualiteit optreden.
In de meeste gevallen zal u worden geadviseerd nog enige jaren hormonen te gaan gebruiken, dit noemen we hormoonsuppletie. Wanneer dit niet mogelijk is zal u adviezen en tips krijgen die bij kunnen dragen aan het in stand houden van uw gezondheid.
Hierna leest u meer over de klachten die eventueel kunnen ontstaan en wat er eventueel aan te doen is. Als u al in de overgang bent voor de operatie, is het toch zinvol om onderstaande informatie te lezen.
Overgangsklachten
Typische overgangsklachten die kunnen optreden zijn:
- Opvliegers.
- Vaginale droogheid.
- Veranderde seksuele beleving.
- (Nachtelijk) transpireren.
- Als gevolg van een chronisch gestoorde nachtrust kunnen klachten ontstaan:
- Gejaagdheid.
- Moeheid.
- Lusteloosheid.
- Gebrek aan energie.
- Prikkelbaarheid.
- Depressieve gevoelens.
- Hartkloppingen.
Een ander gevolg van het stoppen van de oestrogeenproductie is dat het slijmvlies van de vagina droger wordt en dat de huid ook anders wordt van structuur.
De volgende klachten kunnen daardoor optreden:
- Verzakkinggevoel van de baarmoeder.
- Veranderingen in het plaspatroon (veel plassen, veel aandrang, incontinentie).
- Pijn bij het fietsen of tijdens het vrijen.
Deze klachten hoeven niet (allemaal) te komen en zeker niet meteen na de operatie.
Botontkalking
Een gevolg op de langere termijn is het ontstaan van botontkalking (osteoporose). Omdat er geen oestrogenen meer door uw lichaam worden gemaakt, verandert de structuur van uw botten. Dit is een normaal verschijnsel bij het ouder worden. Als de eierstokken zijn verwijderd en de oestrogeenproductie daardoor plotseling stopt, kan de botontkalking hierdoor eerder ontstaan.
Botontkalking geeft in het begin geen klachten. Indien de botontkalking toeneemt, kunt u jaren later pijn in de rug krijgen, en zelfs wat kleiner worden doordat de ruggenwervels inzakken. U loopt dan ook meer risico op een botbreuk.
Seksualiteit
Omdat de seksuele en voortplantingsorganen van vrouwen niet alleen een biologische functie vervullen, maar ook een sterk emotionele betekenis hebben, bepalen ze mede het beeld wat vrouwen van zichzelf hebben. Een gynaecologische operatie kan dan ook veel meer betekenen dan alleen het verwijderen van een orgaan.
Hoe de seksualiteit zal zijn na de operatie, hangt sterk samen met de wijze waarop u de seksualiteit beleefde vóór de operatie. Het verwijderen van de eierstokken en de eileiders zelf heeft geen consequenties voor het vrijen. Kort na de operatie is de buik nog gevoelig en is het hebben van gemeenschap nog te pijnlijk. Er is niets op tegen om seksueel opgewonden te raken. Na het stoppen van de hormoonproductie kunt u merken dat bij het vrijen de vagina wat minder vochtig wordt. Het binnendringen van de penis gaat soms moeizamer of is wat pijnlijk. Zin in vrijen, wordt mede bepaald door de testosteronproductie in de eierstokken, en deze kan na de operatie afnemen.
Onvruchtbaarheid
Door de operatie bent u definitief onvruchtbaar geworden. Vrouwen reageren hier wisselend op. Indien uw gezin compleet is of de kinderwens niet (meer) aanwezig is, accepteert u dit gegeven mogelijk gemakkelijker. Indien u geen kinderen heeft, of de beslissing tot kinderen willen krijgen altijd heeft uitgesteld, dan is dit definitieve verlies van vruchtbaarheid wellicht moeilijker. Omdat uw eierstokken en eileiders zijn weggehaald, is de kans om zwanger te worden nul procent. Een hersteloperatie is niet mogelijk.
Tips bij overgangsklachten
De verpleegkundig specialist of arts zal hormoonsuppletie met u bespreken. De behandeling met hormonen kan een goede en veilige oplossing zijn voor een of meerdere problemen. Sommige vrouwen kunnen of willen geen hormonen gaan gebruiken. Voor bepaalde symptomen zijn er andere behandelingen mogelijk, u leest het hieronder.
- Opvliegers en transpiratieaanvallen
Klachten van opvliegers en transpiratie die u ernstig belemmeren in het dagelijkse leven, kunnen met behulp van medicijnen verminderen .Er zijn medicijnen die helpen tegen overgangsklachten, die niet bestaan uit hormonen, zoals venlafaxine of clonidine. Borstkankerpatiënten kunnen deze medicijnen veilig gebruiken. De arts bespreekt regelmatig met u of het medicijn nog nodig is. - Slapeloze nachten
Deze klacht wordt voornamelijk veroorzaakt door de transpiratieaanvallen. Hierdoor wordt u plotseling wakker en is het soms noodzakelijk om voor droge kleren en beddengoed te zorgen. Als de transpiratieaanvallen minder worden, gaat het slapen ’s nachts ook beter. - Psychische klachten
U kunt het gevoel krijgen dat u emotioneler op dingen reageert dan voor de operatie. Door de beslissing te nemen tot operatie, maar ook doordat het vrouwelijk hormoon niet meer wordt aangemaakt, kunt u wat labieler reageren op zaken. Voldoende nachtrust, gezond en regelmatig leven kan verbetering brengen. Ook een gesprek met een psycholoog of maatschappelijk werker met wie u (mogelijk) al voor de operatie kennis heeft gemaakt, kan u helpen. - Vaginale droogheid
Een droge vagina kan een schrijnend gevoel geven tijdens het plassen of pijn doen bij het vrijen. Dit kan plaatselijk behandeld worden met een oestrogeencrème. Een glijmiddel kan een oplossing zijn voor het vrijen. - Botontkalking
Om botontkalking zo goed mogelijk te voorkomen is het gebruik van zuivelproducten (kaas, melk en yoghurt) zeer aan te raden. Lichaamsbeweging is een goede stimulans voor de botstructuur. Zonlicht helpt om al het calcium dat nodig is voor de botstructuur, in uw lichaam te verwerken. Als u niet voldoende calcium binnenkrijgt, schrijft de arts calciumtabletten voor om een inname van 1000 - 1500 mg per dag te garanderen.
Hebt u het vermoeden dat u botontkalking krijgt of hebt u een hoog risico hierop? Dan is het verstandig een botdichtheidmeting te laten doen. Op basis hiervan kan de arts u adviseren of medicijnen nodig zijn (dit zijn geen hormonen).
Alternatieven
Naast de medicijnen die door de arts worden voorgeschreven, gebruiken sommige vrouwen homeopathische druppels of tabletten, meestal met zogenaamde fyto-oestrogenen. U kunt deze kopen bij de apotheek of natuurwinkel. U kunt ook sojaproducten uitproberen, maar of het de klachten vermindert, is nog niet wetenschappelijk aangetoond. Sommige vrouwen merken dat alcohol of koffie de opvliegers doen verergeren. Het is bekend dat een gezond leefpatroon de klachten beter hanteerbaar maken.
Voorbereiding uitklapper, klik om te openen
Rondom de operatie - voor de opname
De gynaecoloog of verpleegkundig specialist bespreekt de operatie met u en de duur van de verwachte ziekenhuisopname. Een anesthesioloog (arts die de narcose geeft) of gespecialiseerde verpleegkundige onderzoekt u op de polikliniek pre-operatieve screening. Hij doet een algemeen lichamelijk onderzoek, soms aangevuld met bloedonderzoek, een longfoto, of een hartfilmpje.
Tijdens de behandeling uitklapper, klik om te openen
De operatiedag
Vanaf middernacht voorafgaande aan de operatie moet u nuchter blijven: u krijgt hierover instructie en adviezen van de anesthesist Vlak voor de operatie krijgt u:
- Een operatiejasje aan.
- 2 paracetamol tabletten of een zetpil.
U wordt in bed naar de operatieafdeling gebracht. Via een naald in uw hand of arm dient de anesthesioloog de narcose toe. U valt in slaap en merkt niets meer tot u na de operatie wakker wordt in de uitslaapkamer. De duur van de operatie is afhankelijk van de bevindingen maar duurt ongeveer een uur.
Na de operatie gaat u naar de uitslaapkamer. Als de anesthesioloog toestemming geeft gaat u terug naar uw kamer.
Wat kunt u verwachten na de operatie?
- U kunt keelpijn hebben als gevolg van een buisje dat onder narcose werd ingebracht om u te beademen.
- U krijgt vocht via een infuus. U kunt wat misselijk zijn en het kan zijn dat u moet overgeven. Het infuus blijft aanwezig tot de misselijkheid verdwenen is en u zelf voldoende drinkt.
- Als u wakker wordt heeft u een urinekatheter waardoor de urine afloopt.
- Afhankelijk van hoe het met u gaat verwijdert de verpleegkundige het infuus en de katheter.
- Voor pijn en misselijkheid na de operatie krijgt u medicijnen toegediend.
- Sommige patiënten hebben behalve buikpijn ook schouderpijn; dit komt door het koolzuurgas dat tijdens de operatie in de buik is ingespoten.
Na de behandeling uitklapper, klik om te openen
In de meeste gevallen vindt de ingreep plaats op de afdeling dagbehandeling en gaat u dezelfde dag nog naar huis. Om de wond te sluiten gebruikt de arts meestal hechtingen die uit zichzelf oplossen. Dit duurt zeker zes weken. Soms worden hechtingen of nietjes gebruikt. Na een week moeten deze worden verwijderd. Dit gebeurt op de polikliniek of door de huisarts. Zolang er nog wondvocht uit de wondjes komt, is het verstandig deze af te dekken met een pleister of een gaasje. Als de wondjes droog zijn, is dit niet meer nodig. Als u weer op de been bent mag u gerust douchen.
Weer thuis
Herstel
Voordat u wordt opgenomen, is het aan te raden een en ander te regelen voor de periode na het ontslag uit het ziekenhuis. Afhankelijk van de zwaarte van de operatie en de situatie thuis heeft u na thuiskomst soms enige hulp nodig. Eén van de voordelen van een laparoscopische operatie is een vlotter herstel, vergeleken met een ‘gewone’ operatie. Dit kan ook in uw nadeel werken. Uw omgeving verwacht misschien dat u met kleine sneetjes en vlot ontslag uit het ziekenhuis nauwelijks ziek bent. Uw herstel heeft echter tijd nodig.
U moet daar zeker één of enkele weken voor rekenen. De eerste dagen kunt u over het algemeen wel voor u zelf zorgen, maar niet voor een gezin. Vaak bent u sneller moe en kunt u minder aan dan u dacht. Uw lichaam geeft aan wat u wel en niet aankunt. Daarnaar luisteren is belangrijk. Als u zich voelt opknappen, kunt u geleidelijk uw activiteiten uitbreiden. Sommige vrouwen hebben na de operatie klachten als duizeligheid, slapeloosheid, moeheid, concentratiestoornissen, buik en/of rugpijn. Als het herstel na de operatie anders is, of langer duurt dan u verwachtte, bespreek dit dan met uw huisarts of gynaecoloog. Als u buitenshuis werkt, moet u over het algemeen rekenen op één tot enkele weken afwezigheid. De zwaarte van de operatie, uw eigen conditie en daarmee de snelheid van herstel spelen hierbij een rol.
Controle
Bij ontslag krijgt u een afspraak mee voor controle bij de gynaecoloog (Verpleegkundig specialist) ongeveer zes weken na de ingreep. Eventueel worden daarna vervolgafspraken gemaakt.
Problemen
Bij hevige buikpijn, koorts of hevig bloedverlies (meer dan bij een normale menstruatie) dient u contact op te nemen met het ziekenhuis.
Overdag met de polikliniek Gynaecologische Oncologie, telefoonnummer 088 75 595 07. Buiten kantooruren is de afdeling bereikbaar via telefoonnummer 088 75 555 55, u vraagt naar de dienstdoende gynaecoloog of neem contact op met uw huisarts.
Informatiebronnen
Op onderstaande websites kunt u nuttige informatie vinden:
- http://www.brca.nl/
Dit is een informatieve site speciaal voor erfelijke borstkanker en erfelijke eierstokkanker. - https://olijf.nl
Stichting Olijf bied steun en hulp aan (ex-)patiënten met gynaecologische kanker en hun naasten - http://www.freya.nl/
Freya biedt nieuws, achtergrondinformatie, ervaringsverhalen en contact over vruchtbaarheid, problemen met zwanger worden en ongewilde kinderloosheid. - http://www.oncoline.nl/erfelijk-en-familiair-ovariumcarcinoom
Op oncoline worden alle Nederlandse richtlijnen gepubliceerd die door professionals bij de zorg voor kankerpatienten worden gebruikt.
Zorgkosten uitklapper, klik om te openen
Meer over zorgkostenContact uitklapper, klik om te openen
Hebt u vragen over uw afspraak of behandeling?
Polikliniek Gynaecologische oncologie
De afdeling is bereikbaar van 08.15 - 12.00 uur en van 13.30 - 16.00 uur.
