Leeftijdgebonden Macula Degeneratie (LMD) is een aandoening van de macula (gele vlek). De macula is het middelpunt van het netvlies, de lichtgevoelige laag van het oog. De macula is nodig om scherp te kunnen zien, zoals bij lezen, televisie kijken en het herkennen van gezichten.
Wat is maculadegeneratie?
Scan de bovenstaande QR-code met uw telefoon om een animatie over dit onderwerp te bekijken.
Bij LMD is er sprake van slijtage van de macula. De lichtgevoelige cellen van het netvlies werken steeds slechter. De oorzaak is meestal veroudering. Maar er zijn ook andere, zeldzamere, oorzaken van MD.
Symptomen uitklapper, klik om te openen
LMD heeft twee vormen, een ‘droge’ en een ‘natte’ vorm. Bij de droge vorm ontstaan zeer dunne plekjes in het netvlies waardoor de gezichtsscherpte langzaam achteruit gaat. Bij de natte vorm ontstaan bloedinkjes onder het netvlies waardoor het zicht in korte tijd ernstig kan verslechteren. Er is ook een voorstadium van LMD waarbij de oogarts afwijkingen in het oog kan zien, zogenaamde drusen, zonder dat de patiënt klachten heeft.
Bij natte LMD krijgt de patiënt klachten van slechter zien en/of vervorming van het beeld. Rechte lijnen zijn krom en gezichten zijn vervormd. Dit kan in korte tijd ontstaan. Ook kan men een vlek of waas in beeld zien waardoor het lezen bemoeilijkt wordt.
Bij droge LMD gaat heel langzaam de gezichtsscherpte achteruit. Men heeft meer licht nodig en meer vergroting van het beeld om nog iets te kunnen lezen.
Patiënten met LMD worden niet blind. Het grootste deel van het netvlies werkt normaal waardoor de omgeving wel normaal wordt waargenomen. Maar lezen, televisie kijken en gezichten herkennen wordt steeds moeilijker.
Oorzaken uitklapper, klik om te openen
Een belangrijke risicofactor voor LMD is roken. Als u rookt is het zeer verstandig om hiermee te stoppen, omdat hierdoor de kans op verdere verslechtering wordt verkleind.
Er zijn erfelijke factoren die de kans op LMD vergroten. Er zijn echter veel meer factoren die van invloed zijn op het krijgen van LMD. Het is niet zo dat patiënten de aandoening altijd aan hun kinderen doorgeven.
Het is aangetoond dat bepaalde vitamines, antioxidanten, de kans op verslechtering van LMD kunnen verlagen. Het is belangrijk om gezond te eten (veel groene bladgroenten, eieren, plantaardige olie en vis). In specifieke gevallen is het raadzaam om bepaalde vitaminepillen te slikken. Vraag bij uw oogarts naar de specifieke folder over dit onderwerp.
Onderzoek & diagnose uitklapper, klik om te openen
LMD kan worden vastgesteld door een oogarts die in het oog kijkt. Vaak wordt ook een OCT scan gemaakt om details van de macula te kunnen zien. Hierop is bijvoorbeeld te zien of er vocht zit in het netvlies.
Ook worden vaak foto’s gemaakt van de bloedvaten van het netvlies (een fluorescentie angiografie). Hierop kan de oogarts zien of er afwijkende bloedvaatjes groeien in de macula.
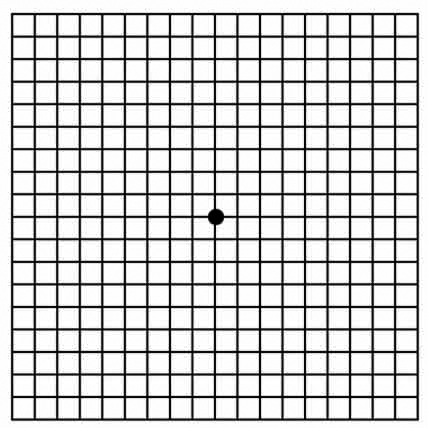
De mate van vervorming van het beeld kan vastgesteld worden met een ruitjes patroon, een zogenaamde Amsler test. U kunt hiermee ook zelf testen of tijdens het kijken met 1 oog de lijnen recht of krom zijn.
Behandeling uitklapper, klik om te openen
De droge vorm van LMD kan niet worden behandeld. Voor de natte vorm is wel een behandeling mogelijk. Deze bestaat uit een injectie van bepaalde medicijnen in het oog (intravitreale injecties). Hiermee kan vaak verdere verslechtering van het zicht worden voorkomen en soms verbetering worden bereikt. Echter, de behandeling kan heel lang duren waarbij veel injecties nodig zijn. Verdere veroudering en slijtage is niet te behandelen, waardoor de gezichtsscherpte soms toch achteruit gaat.
De medicijnen die worden gebruikt zijn zogenaamde anti-VEGF middelen. Deze medicijnen remmen de groei en lekkage van bloedvaatjes. Van deze middelen zijn een aantal varianten beschikbaar. Voorbeelden zijn Avastin® (bevacizumab), Lucentis® (ranibizumab) en Eylea® (aflibercept).
Alleen Lucentis® en Eylea® zijn officieel geregistreerd voor de behandeling van MD. Met deze medicijnen zijn veel wetenschappelijke studies verricht die de werkzaamheid hebben vastgesteld. Avastin® is geregistreerd voor de behandeling van een andere aandoening (darmkanker), maar wordt wereldwijd ook veel gebruikt voor de behandeling van natte MD. In een grote studie uit 2011 is vastgesteld dat Lucentis® en Avastin® bij MD evengoed werken. Volgens de richtlijn voor oogartsen in Nederland uit 2014 is Avastin® middel van eerste keus voor nieuwe patiënten met natte LMD.
Na een aantal injecties wordt gecontroleerd of er resultaat is. Vaak wordt besloten om door te gaan met behandeling, maar soms is doorgaan niet meer zinvol. Met name injecties met vaatgroeiremmers moeten regelmatig worden herhaald, soms gedurende jaren. Soms reageert een patiënt niet goed op een middel en wordt een ander middel geprobeerd.
In sommige gevallen zijn nog andere behandelingen voor natte LMD mogelijk, zoals corticosteroiden, laser, operatie of fotodynamische therapie (PDT). Er zijn echter weinig patiënten die hiervoor in aanmerking komen.
Wat gebeurt er bij een injectie in het oog?
Op de dag zelf wordt het oog gedruppeld met verdovende druppels en daarna gedesinfecteerd met jodium. Dit kan prikken. Vervolgens wordt een ooglid spreider geplaatst zodat het oog open blijft staan. Het geneesmiddel wordt geïnjecteerd. U kunt dan een soort vliegjes of stippen waarnemen. Dit is het ingespoten medicijn en kan geen kwaad. Vervolgens wordt er zalf in het oog gedaan. U krijgt een afspraak mee voor een controle door uw oogarts.
Mogelijke complicaties
Bloeding oogwit: Komt regelmatig voor, maar is geheel onschuldig.
Wondje hoornvlies: Geeft pijn als de verdoving is uitgewerkt. Dit geneest vanzelf na 1-2 dagen. Soms wordt zalf voorgeschreven.
Hoge oogdruk: Is soms een gevolg van corticosteroïden. Bij vaatgroeiremmers komt deze complicatie nauwelijks voor. Indien u bekend bent met glaucoom moet u dit melden en zal de oogarts soms extra vocht afnemen om de oogdruk laag te houden.
Infectie: Zeldzaam (1 op de 2000 injecties). Als het oog erg rood en pijnlijk wordt moet u uw oogarts waarschuwen.
Netvliesloslating: Zeldzaam
Glasvochtbloeding: Zeldzaam
Nazorg
In principe kunt u gewoon alles doen na de injectie. Let u er wel op dat u niet in uw ogen wrijft.
Mocht het oog ineens veel pijn gaan doen of mocht u ineens veel slechter gaan zien, neemt u dan direct contact op met onze medewerkers. Ook als u buiten kantoortijden klachten krijgt kunt u contact opnemen met de dienstdoende oogarts van het UMC Utrecht.
Pseudo-hallucinaties (Syndroom van Charles Bonnet)
Patiënten die slechtziend zijn geworden, bijvoorbeeld door LMD, kunnen soms personen of dingen zien die er in werkelijkheid niet zijn. Dit noemen we pseudo-hallucinaties. Dit is niet schadelijk maar kan wel heel vervelend en beangstigend zijn. Er is geen behandeling voor.
Als u nog vragen heeft over de behandeling, stelt u deze dan gerust aan uw behandelend arts of bel naar de polikliniek oogheelkunde. Zij zullen uw vragen graag beantwoorden.
Telefoonnummer: 088 - 75 588 40 (8:00 tot 16:00 uur)
Leven met uitklapper, klik om te openen
Voor meer informatie kunt u ook terecht bij de patiënten vereniging:
De Maculadegeneratie Vereniging Nederland (MD Vereniging)
Postbus 2034, 3500 GA Utrecht
030‐2980707
mdvereniging@macula-degeneratie.nl
Voor vragen over hulpmiddelen, begeleiding en aanpassingen in huis kunt u terecht bij:
Bartiméus
088 – 88 99 888
Visio
088 - 5858585
Zorgkosten uitklapper, klik om te openen
Meer over zorgkostenContact uitklapper, klik om te openen
Hebt u vragen? Neem dan contact met ons op. Voor het maken van een afspraak hebt u een verwijzing nodig van uw oogarts.
Polikliniek Oogheelkunde
De polikliniek is op werkdagen bereikbaar van 08.00 tot 11.30 uur en tussen 13:00 en 16:45 uur.
