Uw nefroloog heeft met u de mogelijkheden besproken van nierfunctie vervangende therapie. Eén van de behandelingsmogelijkheden is niertransplantatie.
In deze informatiebrochure geven we uitleg over de voor- en nadelen, transplantatiemogelijkheden, voorbereidingen voor een eventuele transplantatie en de operatie. Ook besteden we aandacht aan de mogelijke problemen na transplantatie.
Transplantaties verlopen altijd verschillend. Het is dan ook mogelijk dat de informatie in deze brochure niet op alle punten volledig overeenkomt met uw persoonlijke situatie.
Deze informatiebrochure is een aanvulling op de voorlichting die u krijgt (of hebt gekregen) van de transplantatiearts en transplantatieverpleegkundige. Wij hopen op deze manier een bijdrage te leveren aan een zo goed mogelijke niertransplantatie.
Mocht u na het lezen van deze informatiebrochure nog vragen hebben, neem dan contact met ons op. Voor extra informatie kunt u terecht op de volgende websites:
Het niertransplantatieteam UMC Utrecht en verpleegkundig team afdeling D2 oost
1. Wie kan een nier ontvangen?
Niertransplantatie is meestal de beste behandeling bij nierfunctiestoornissen. Om in aanmerking te komen voor een transplantatie moet het transplantatieteam inschatten of de voordelen groter zijn dan de risico’s.
Voorwaarden om in aanmerking te komen voor een niertransplantatie zijn:
- U moet ernstige nierschade hebben.
- U moet fit genoeg zijn om de operatie veilig te kunnen ondergaan. Om dit te kunnen beoordelen kijken we naar uw hart, longen, bloedvaten, blaas en buikomvang.
- Er moet een goede balans zijn tussen de risico’s van afweerremmende medicatie en het voordeel van een niertransplantatie.
- Er moet goede communicatie mogelijk zijn met u of uw netwerk.
1.1 Voordelen en nadelen van niertransplantatie
Voordelen:
- betere kwaliteit van leven;
- langer leven;
- niet (meer) afhankelijk van dialyse;
- weer meer kunnen deelnemen aan sociaal en maatschappelijk leven;
- eventueel weer werken.
Nadelen:
- levenslang medicijnen slikken ter voorkoming van afstoting;
- bijwerkingen van afweerremmende medicijnen;
- verhoogde kans op infecties, afstoting, urinewegproblemen;
- suikerziekte;
- verhoogde kans op kanker, met name huidkanker
1.2 Transplantatiemogelijkheden
Om vast te kunnen stellen of een niertransplantatie ook voor u de beste behandeling is, ondergaat u vooraf een aantal onderzoeken in uw eigen ziekenhuis of in het UMC Utrecht.
De onderzoeken die we doen zijn:
- Bloedonderzoek: algemeen bloedonderzoek, de bloedgroep, weefseltypering en onderzoek of u bepaalde besmettelijke ziekten juist wel of niet heeft doorgemaakt.
- Bezoek aan de tandarts om te kijken of er infectiebronnen zijn die problemen kunnen opleveren na de transplantatie. Het is mogelijk dat er een aantal tanden en/of kiezen getrokken moeten worden.
- Longfoto (X-thorax).
- Hartfilmpje (ECG).
- Echo van de bekkenvaten.
- Een gesprek met een medisch maatschappelijk werker uit uw eigen centrum. Hierbij worden er verschillende aandachtspunten rondom een niertransplantatie met u besproken. Doel van dit gesprek is uw thuissituatie en de mogelijkheid van ondersteuning in kaart te brengen, om zo goed mogelijk voorbereid te zijn op de periode na niertransplantatie.
2. Hoe komt u aan een nier?
2.1 Op welke wijze kunt u een nier ontvangen?
Er zijn twee manieren om aan een nier te komen. Soms is er iemand in uw omgeving die u een nier wil geven. Als die persoon daarvoor geschikt is, krijgt u een nier van een levende donor. Ook kunt u een nier krijgen van een overleden donor. Eurotransplant is de organisatie die dit volgens vaste regels coördineert.
2.1.1 Niertransplantatie van een nier van een overleden donor (postmortale nierdonatie)
Om in aanmerking te komen voor een nier van een overleden donor (plaatsing op wachtlijst van Eurotransplant) moet u:
- Een goede (medische) conditie hebben en medisch geschikt zijn bevonden om een nier te ontvangen.
- Bereikbaar zijn via (mobiele) telefoon.
Bij de overleden donor wordt een onderscheid gemaakt tussen:
- ‘Donor after Brain Death’ (DBD): De DBD-donor is hersendood en heeft tot aan het uitnemen van de organen een intacte circulatie, dat wil zeggen dat alle organen zijn voorzien van zuurstof.
- ‘Donor after Cardiac Death’ (DCD): Bij een DCD-donatie worden de organen pas na het optreden van een hartstilstand uitgenomen. Deze DCD-nieren gaan meestal pas een paar dagen na transplantatie functioneren. Dit komt omdat de nieren langere tijd zonder zuurstof zijn geweest. Daarna functioneren ze over het algemeen even goed als een nier van een hersendode donor.
(zie folder: Op de wachtlijst voor een orgaantransplantatie / Nederlandse Transplantatie Stichting)
2.1.2 Niertransplantatie van een levende donor
Omdat het heel goed mogelijk is om met één nier te leven, bestaat de mogelijkheid om bij leven een nier te doneren. Bij zo’n transplantatie staat de gezondheid van de donor centraal om te bepalen of de donor een geschikte kandidaat is om een nier af te staan. U bent dan immers medisch al geschikt bevonden om een nier te ontvangen.
De bloedgroep is van groot belang bij elke transplantatie/donatie. Bij het ontvangen van een nier van een overleden donor zijn de bloedgroepen altijd identiek. Bij niertransplantatie van een levende donor kan een donor met bloedgroep O aan elke ontvanger een nier doneren, ongeacht zijn/haar bloedgroep. Voor alle andere combinaties geldt dat de bloedgroep hetzelfde moet zijn als die van de ontvanger. Een ontvanger met bloedgroep AB kan van elke donor een nier ontvangen. De resusfactor (positief of negatief) speelt bij transplantatie/ donatie geen rol.
Zie in de figuur hieronder nogmaals welke combinaties van bloedgroepen mogelijk zijn:
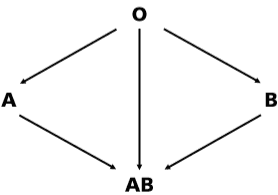
Een levende donor kan een familielid zijn (bloedverwant), geen familielid zijn (niet bloedverwant) of een altruïstische (samaritaanse/onbekende) nierdonor zijn.
Voordelen van een niertransplantatie met een levende donor zijn:
- kortere wachttijd dan Eurotransplantwachtlijst;
- dialyse kan voorkomen worden (pré-emptief);
- goede kwaliteit van de donornier;
- de transplantatie wordt in overleg gepland;
- donornier is kort zonder zuurstof, waardoor de nier bijna direct gaat functioneren;
- betere nierfunctie op lange termijn dan met nier van overleden donor. (zie folder: Een nier bij leven geven aan een ander, Nederlandse Transplantatie Stichting)
(zie folder: Een nier bij leven geven aan een ander, Nederlandse Transplantatie Stichting)
2.2 Wanneer een levende donor niet direct kan donderen
Als de bloedgroepen van donor en ontvanger niet bij elkaar passen of als de ontvanger antistoffen heeft tegen de donor (positieve kruisproef) kan een cross-over procedure of (wanneer mogelijk) niertransplantatie door de bloedgroep heen worden overwogen.
2.2.1 Cross-over niertransplantatie
Dit wordt ook wel ‘gepaarde donorruil’ of ‘ruiltransplantatie’ genoemd. Het cross-over programma is een landelijk ruilprogramma tussen alle niertransplantatiecentra. De donor van paar A doneert aan de ontvanger van paar B en de donor van paar B doneert aan de ontvanger van paar A.
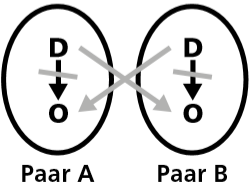
Het cross-over programma zal voor een beperkte groep donor/ontvangerparen een extra mogelijkheid bieden. Donor/ontvanger-paren die medisch goedgekeurd zijn en niet rechtstreeks kunnen doneren/ontvangen, komen in aanmerking voor het cross-over programma.
Twee belangrijke verschillen met directe donatie:
- U wordt geopereerd in het UMC Utrecht maar uw donor zal in een ander ziekenhuis worden geopereerd en moet hiertoe bereid zijn.
- Cross-over donatie is anoniem. Dit betekent dat u de donor niet zal ontmoeten.
(zie folder: Cross-over Nierdonatie, Nederlandse Transplantatie Stichting)
2.2.2. Transplantatie door de bloedgroep heen (ABO incompatibele niertransplantatie)
Als uw bloedgroep en die van uw donor niet overeenkomt, zou u in aanmerking kunnen komen voor een transplantatie door de bloedgroep heen. Dit doen wij als op een andere manier transplantatie niet mogelijk is. De resultaten zijn hetzelfde als met een nier van een overleden donor.
Bloedgroep incompatibel betekent meestal dat de ontvanger bloedgroep O heeft en de donor bloedgroep A of B. Een persoon met bloedgroep O heeft van nature antistoffen tegen bloedgroep A (anti A) en tegen bloedgroep B (anti B). Bij een niertransplantatie met een donor met bloedgroep A of B, zullen dus bij de ontvanger de antistoffen tegen de donorbloedgroep (bloedgroep A: anti A; bloedgroep B: anti B) uit het bloed gehaald moet en worden. Dit is een zware behandeling met de nodige bijwerkingen.
Om voor deze mogelijkheid in aanmerking te kunnen komen, zal u meestal eerst 1 - 3 keer meedoen met het cross-over programma. Mocht u in aanmerking komen voor ABO incompatibele niertransplantatie, dan zal de transplantatiearts volledige uitleg geven over de behandeling en de voor- en nadelen hiervan.
2.3 Weefselkenmerken/ HLA (Humaan Leukocyten Antigeen)
Elke cel van uw lichaam toont aan de buitenkant een speciale herkenningscode, zodat uw eigen afweerstelsel uw eigen cellen van binnendringers kan onderscheiden. Die herkenningscode noemen wij uw HLA typeringen en wij meten dat met bloedonderzoek. De cellen van de nier van de donor hebben een andere code dan uw cellen. Uw afweercellen herkennen dat en kunnen daar dan op reageren met afstoting. Hoe groter het verschil tussen uw eigen code en de code van de donor, hoe groter de kans op afstoting
2.3.1. Antistoffen tegen weefselkenmerken
Antistoffen zijn stoffen in het bloed die cellen vernietigen die niet in het lichaam thuishoren. Van nature zitten in ons bloedplasma geen antistoffen tegen weefselkenmerken van anderen. Het lichaam maakt pas antistoffen tegen andermans weefselkenmerken als je daarmee in aanraking komt.
Dit kan via:
- zwangerschap (het kind erft HLA antigenen van de vader, die voor de moeder vreemd zijn);
- bloedtransfusie;
- een eerdere orgaantransplantatie. Voor patiënten op de wachtlijst is het belangrijk om te weten of en hoeveel antistoffen er aanwezig zijn tegen andermans weefselkenmerken. Als u veel antistoffen heeft, dan is het moeilijker om een passende donornier te vinden.
Voor patiënten op de wachtlijst is het belangrijk om te weten of en hoeveel antistoffen er aanwezig zijn tegen andermans weefselkenmerken. Als u veel antistoffen heeft, dan is het moeilijker om een passende donornier te vinden.
2.3.2 Kruisproef
Voor de niertransplantatie controleren we of u antistoffen heeft tegen de donornier. Dat wordt de kruisproef genoemd. Het laboratorium brengt uw bloed samen met het bloed van de donor. Als u heel veel antistoffen heeft tegen de donornier, noemen we dat een positieve kruisproef. Dan is directe donatie niet mogelijk, omdat de kans heel groot is dat het orgaan direct wordt afgestoten. Alleen bij een negatieve kruisproef kan een niertransplantatie doorgaan. Bij niertransplantatie van een overleden donor wordt de kruisproef alleen vooraf uitgevoerd wanneer er antistoffen aanwezig zijn.
2.4 Een nier van een overleden donor
Het UMC Utrecht is één van de acht Nederlandse centra voor niertransplantatie. De wachtlijst voor niertransplantatie wordt beheerd door Eurotransplant. Eurotransplant regelt de transplantaties met overleden donoren in meerdere landen (België, Nederland, Duitsland, Luxemburg, Oostenrijk, Slovenië, Kroatië en Hongarije).
Bij een niertransplantatie met een nier van een overleden donor moeten de bloedgroepen identiek zijn:
- Bloedgroep O geeft aan bloedgroep O.
- Bloedgroep A geeft aan bloedgroep A.
- Bloedgroep B geeft aan bloedgroep B.
- Bloedgroep AB geeft aan bloedgroep AB.
Eurotransplant heeft in haar computerbestand alle belangrijke gegevens opgeslagen van patiënten die op de wachtlijst staan voor een orgaantransplantatie.
Wanneer er een donornier beschikbaar komt, wordt er met een computerprogramma bekeken welke nierpatiënt op de wachtlijst voor deze nier in aanmerking komt. Voor elke donornier is er dus een andere rangorde van de patiënten die op de wachtlijst staan.
Er wordt hierbij gekeken naar:
- de overeenkomst in bloedgroepen tussen patiënt en donor;
- het weefseltype;
- de wachttijd (tijd die u dialyseert);
- de afstand tussen de patiënt en de donornier. U krijgt in dit programma extra ‘punten’ als:
- uw weefseltype 100 procent overeenkomt met dat van de donor;
- u onder de 16 jaar bent;
- u een nier hebt gedoneerd en nu zelf moet dialyseren.
Nieren voor 65-plussers
Bent u ouder dan 65 en heeft u niet heel veel antistoffen dan kunt u een nier ontvangen binnen het Eurotransplant Senior Programma. U ontvangt dan een nier van een donor ook ouder dan 65 en overleden in Nederland. Bij het toewijzen van een nier in dit Senior Programma telt alleen mee:
- of uw bloedgroep overeenkomt met die van de donor;
- de wachttijd (tijd die u dialyseert). De gemiddelde wachttijd in dit programma is 2 tot 2,5 jaar.
(Bron: website Nederlandse Transplantatie Stichting)
2.5 De wachtlijst
Als u op de wachtlijst staat zal de behandelend arts in uw eigen ziekenhuis uw gezondheid in de gaten houden. Mocht uw gezondheid (tijdelijk) achteruit gaan, dan kan de arts besluiten u tijdelijk op niet transplantabel (NT) te zetten. Als u weer bent opgeknapt, wordt u weer aangemeld voor de wachtlijst. De opbouw van uw punten loopt in zo’n periode gewoon door. Tijdelijk NT heeft dus geen invloed op uw plaats op de wachtlijst.
Zo lang u op de wachtlijst staat, wordt er iedere drie maanden bloed afgenomen om te controleren of u wel of geen antistoffen in uw bloed hebt. Het is belangrijk om deze afnamemomenten niet voorbij te laten gaan, zodat uw informatie up to date blijft en u op de lijst kan blijven staan.
De wachttijd op de wachtlijst is gemiddeld vier jaar vanaf start dialyse. Twintig procent van de mensen op de wachtlijst wacht langer dan vijf jaar op een transplantatie. Patiënten die meer dan twee jaar geleden voor beoordeling van een niertransplantatie zijn geweest, worden voor een hernieuwd gesprek met de transplantatieverpleegkundige uitgenodigd.
Als u op de wachtlijst staat voor een niertransplantatie en een eventuele levende donor wordt gescreend, bestaat altijd de kans dat er een aanbod komt voor een nier via Eurotransplant. Als de nefroloog het aanbod geschikt acht (zie uitleg verderop) wordt u opgeroepen voor transplantatie. U mag dit aanbod weigeren.
Op het moment dat uw levende donor is goedgekeurd en de operatie gepland kan worden, wordt u bij Eurotransplant op niet transplantabel (NT) gezet.
De kwaliteit van het aanbod via Eurotransplant
Niet alle nieren zijn kwalitatief even goed. Bij elk aanbod vraagt de nefroloog zich af of de nier geschikt is voor u. Factoren die daarbij een rol spelen zijn:
- leeftijd van de donor;
- nierfunctie van de donor;
- oorzaak van overlijden;
- aandoeningen, infecties, kanker.
In principe worden deze afwegingen niet met u besproken. In Nederland is afgesproken dat over de donor en dus ook over de nier geen informatie wordt verstrekt, om de anonimiteit van de (overleden) donor en zijn familie te bewaren.
2.6 Naar het buitenland
Als u op de wachtlijst staat is het geen probleem om op vakantie te gaan naar het buitenland. Als u langer dan drie weken weg gaat of niet binnen uiterlijk 12 uur terug kan zijn, zal de transplantatie over het algemeen niet plaats kunnen vinden. Het is verstandig uw arts op de hoogte te brengen van uw verblijf in het buitenland.
MRSA
Wanneer u tijdens uw verblijf in het buitenland in een ziekenhuis bent geweest voor een behandeling (bijvoorbeeld hemodialyse), bestaat er de kans dat u een besmetting met MRSA-bacterie (Multi Resistente Staphylococcus Aureus) hebt opgelopen. De MRSA-bacterie wordt ook wel ziekenhuisbacterie genoemd. Van de MRSA-bacterie wordt u niet ziek of meer ziek. Wel is speciale antibiotica nodig om een infectie te behandelen, omdat de MRSA-bacterie ongevoelig is voor bijna alle andere antibiotica. Mocht u besmet blijken met MRSA, dan zullen bijzondere maatregelen gelden tot deze bacterie over een langere periode niet meer teruggevonden wordt in de kweken, die dan met regelmaat worden afgenomen. Om uit te sluiten dat u deze bacterie bij u draagt, is het verstandig dat u zich na terugkomst in Nederland laat testen. Het risico om MRSA te krijgen is overigens klein. Uw nefroloog kan u hierover meer vertellen.
Voorbereiding uitklapper, klik om te openen
3. De niertransplantatie
In dit hoofdstuk gaan we in op de voorbereidingen op de transplantatie, de operatie en de periode na de operatie.
3.1 Oproep
Ook al kunt u zich er ruimschoots op voorbereiden, de oproep voor de transplantatie komt toch altijd onverwacht! Zodra Eurotransplant een passende nier voor u heeft, wordt contact opgenomen met de dienstdoende nefroloog. Deze neemt contact op met uw eigen nefroloog om na te gaan of u op dat moment een transplantatienier kunt ontvangen. Eén van beide artsen neemt contact met u op en vertelt welke voorbereidingen u moet treffen.
Zodra u gebeld wordt over een nieraanbod mag u tegen de arts zeggen of u de nier op dat moment wilt ontvangen of niet. U mag dus ‘nee zeggen’. ‘Nee zeggen’ tegen een nieraanbod heeft geen consequenties.
Belangrijk: Een oproep voor transplantatie (met een nier van een overleden donor) betekent niet dat de transplantatie ook daadwerkelijk zal plaatsvinden. Houdt u er rekening mee dat een transplantatie op het laatste moment niet door kan gaan.
3.2 Na de oproep
Zodra u opgeroepen bent voor transplantatie, komt u naar de Spoedeisende Hulp (SEH) van het UMC Utrecht. Daar nemen we bloed af en maken we een longfoto en een ECG (hartfilmpje). Daarnaast wordt u onderzocht door de specialist in opleiding en eventueel een coassistent.
De nefroloog kan u vragen deel te nemen aan een wetenschappelijk onderzoek. In dat geval krijgt u uitgebreide mondelinge en schriftelijke informatie over het onderzoek. U bent niet verplicht deel te nemen aan wetenschappelijk onderzoek. U mag altijd nee zeggen.
Meenemen bij opname:
- medicijnen die u op dat moment gebruikt of een actuele medicijnlijst;
- (nacht)kleding, toiletartikelen, kamerjas, pantoffels;
- een geldig legitimatiebewijs;
- uw verzekering- of zorgpas.
Op de verpleegafdeling is CAPD-materiaal aanwezig van Baxter. Neem liever geen waardevolle spullen mee naar het ziekenhuis. Het UMC Utrecht is niet verantwoordelijk voor verlies en diefstal van de waardevolle spullen.
Op de verpleegafdeling (D2 oost) wordt u ontvangen door één van de verpleegkundigen. Deze wijst u uw kamer en heeft een opnamegesprek met u. Tijdens het opnamegesprek hoort u wat er gaat gebeuren in de komende uren. U komt de eerste dagen op een éénpersoonskamer, zodat u voldoende rust krijgt om te herstellen. Wij kunnen u niet de garantie geven dat u de gehele opname op deze kamer kan verblijven.
Bent u overgevoelig voor bepaalde stoffen, voedingsmiddelen of medicijnen? Geef dit dan door aan de behandelend arts en verpleegkundige.
3.2.1. Kan de operatie wel of niet doorgaan
Als u bekend bent met antistoffen in het bloed is het voor de transplantatie noodzakelijk eerst een kruisproef te doen (zie 2.2.2.).
De kruisproef neemt ongeveer zes tot acht uur in beslag. Tot die tijd is het dus niet zeker of de transplantatie kan doorgaan. Bij patiënten die een eerste transplantatie krijgen en geen antistoffen hebben tegen weefselfactoren (HLA), is de kruisproef niet nodig.
3.2.2 Gang van zaken tot aan de operatie
Als de uitslag van de kruisproef goed is, kunnen de voorbereidingen voor de operatie doorgaan.
Als u hemodialysepatiënt bent, gaat u voor de operatie soms nog een keer dialyseren, ook al is het niet uw dialysedag. Dit is belangrijk in verband met het kaliumgehalte in uw bloed. Daarna wordt uw shuntarm afgeplakt om te voorkomen dat er een infuus wordt ingebracht of de bloeddruk daar wordt gemeten.
CAPD-patiënten gaan door met buikspoelen tot circa één uur voor de operatie. Op dat moment laat u de buik leeglopen en sluit u af zoals altijd. Voor de operatie krijgt u de volgende medicijnen:
- 1000 mg Cellcept (anti-afstoting).
- 1 gram Paracetamol (pijnstiller).
Omdat een niertransplantatie altijd onverwacht komt, is het mogelijk dat u voor de operatie soms een hele dag/nacht moet wachten tot er een operatiekamer beschikbaar is. Deze wachttijd brengt u door op de afdeling. Het is geen bezwaar als uw partner of familielid die tijd bij u is.
3.2.3 Opname bij levende donatie
Bij een niertransplantatie van een levende donor is er altijd sprake van een geplande opname. U en uw donor krijgen van tevoren te horen wanneer u opgenomen zal gaan worden voor transplantatie/donatie op D2 oost. Een dergelijke opname zal minder hectisch maar even spannend zijn. U wordt met uw donor op dezelfde afdeling opgenomen. U komt echter niet bij elkaar op de kamer te liggen. Een belangrijke reden hiervoor is, dat u beiden moet herstellen van de operatie.
3.3. Nierinspectie voor de operatie
Voordat de operatie gaat beginnen, wordt de nier geïnspecteerd door de chirurg. Het is mogelijk dat de chirurg de donornier afkeurt na inspectie. Dit komt eigenlijk alleen voor bij nieren van overleden donoren waarvan minder uitgebreide informatie beschikbaar is dan van levende donoren. Dit betekent dat de operatie niet door zal gaan en u weer naar huis moet.
Houdt u er rekening mee dat de transplantatie op het laatste moment niet door kan gaan.
Zodra er een operatiekamer beschikbaar is, brengt de verpleegkundige u per bed naar het operatiecentrum. U wordt ontvangen op de ‘holding’ (de ontvangstruimte van het operatiecentrum). Hier wordt de zorg overgenomen door een operatieverpleegkundige. Als u aan de beurt bent, wordt u verzocht plaats te nemen op een ander bed. Daarna wordt u naar de operatiekamer gereden. Op de operatiekamer neemt de anesthesist de zorg over. De anesthesist is de arts die gespecialiseerd is op het gebied van anesthesie (narcose). Hij dient u via een infuus de anesthesie toe en houdt u tijdens de operatie nauwlettend in de gaten. In de volgende twee tot drie uur vindt de transplantatie plaats
Tijdens de behandeling uitklapper, klik om te openen
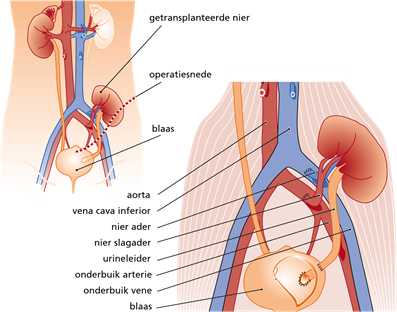
3.4 De operatie
Bij de operatie blijven de eigen nieren normaal gesproken gewoon zitten. De operatie wordt uitgevoerd door één van de transplantatiechirurgen. De nier wordt links of rechts onderin de buik geplaatst omdat daar de grote bekkenvaten dichter aan de oppervlakte liggen, en dat vergemakkelijkt de operatie. De nier wordt aangesloten op de urinewegen en op de bloedvaten in het bekken. Een eventueel PD-katheter wordt tijdens de operatie verwijderd.
De transplantatiechirurg vertelt u na de operatie op de uitslaapkamer hoe de transplantatie is verlopen. Daarna wordt uw contactpersoon geïnformeerd over het verloop van de operatie.
Tijdens de operatie wordt een dubbel J-katheter (J-stent) geplaatst. Dit is een dun inwendig flexibel slangetje, dat loopt van de blaas naar de getransplanteerde nier. Het doel hiervan is urinelekkage en urinewegvernauwing te voorkomen en de afvloed van urine vanuit de transplantatienier naar de blaas goed te laten verlopen. Drie weken na de operatie wordt deze katheter door de uroloog op de dagbehandeling via de plasbuis verwijderd.
Na de behandeling uitklapper, klik om te openen
3.5 Na de operatie
Na afloop van de operatie komt u op de uitslaapkamer. Hier wordt u nog enige tijd intensief bewaakt. Het kan nodig zijn dat u na de operatie moet hemodialyseren op de uitslaapkamer. Dit heeft in de meeste gevallen te maken met het kaliumgehalte in het bloed. Dit betekent niet dat de transplantatie is mislukt.
Als uw toestand het toelaat, wordt u teruggebracht naar de verpleegafdeling.
Na de operatie heeft u verschillende slangetjes in uw lichaam. Hieronder staat kort beschreven waartoe ze dienen:
- Een wonddrain: dit is een dun slangetje dat in het operatiegebied ligt en het wondvocht afvoert.
- Een blaaskatheter: dit is een slangetje dat in de blaas ligt en de urine uit de blaas afvoert naar en opvangzak die aan uw bed hangt. Hierdoor kan de urineproductie goed in de gaten worden gehouden.
- Een infuus ingebracht in de onderarm voor het toedienen van vocht en medicijnen.
De eerste dagen na de operatie zijn niet makkelijk voor u. Naast de spanning over het wel of niet functioneren van de nier, zal de wond pijn doen en kunt u last krijgen van opvliegers of een gejaagd gevoel met name door prednison.
Uw bloeddruk, hartslag en temperatuur worden vaak gemeten. Afhankelijk van uw herstel worden deze controles per dag afgebouwd.
3.5.1 Pijn en misselijkheid na de operatie
De buikwond kan pijn veroorzaken. In overleg met de arts krijgt u een pijnstiller. In de meeste gevallen volstaat Paracetamol. Ook tegen de misselijkheid kunt u iets krijgen.
Het is niet toegestaan pijnstillers te gebruiken die behoren tot de groep NSAID’s (= Niet Steroïden-Anti-Inflammatoire-Drug). Deze middelen beïnvloeden de nierfunctie nadelig. Voorbeelden zijn: Voltaren® (Diclofenac®), Naproxen®, Ibuprofen®, Advil®. Het gebruik van Paracetamol® is wel toegestaan.
Het is mogelijk dat u na de operatie dikke vingers, oogleden en voeten hebt. Dit komt door de hoeveelheid vocht die u, vooral tijdens de operatie, toegediend hebt gekregen. Zodra de urineproductie op gang komt, plast u dit vocht weer uit en verdwijnt de zwelling vanzelf. Indien noodzakelijk wordt het teveel aan vocht tijdens hemodialyse verwijderd.
Als de blaaskatheter is verwijderd, mag u tijdens het plassen niet persen. Dit om lekkage te voorkomen op de plaats waar de urineleider is ingehecht in de blaas. Mannen wordt geadviseerd de eerste veertien dagen na het verwijderen van de katheter zittend te plassen
3.5.2 Urineproductie
Het is heel goed mogelijk dat u na de operatie nog geen urineproductie hebt. U hoeft zich hierover geen zorgen te maken, want dit zegt niets over het wel of niet slagen van de transplantatie. Het niet op gang komen van de nier is een veel voorkomend verschijnsel. Het wordt ook wel Acute Tubulus Necrose (ATN) genoemd en gaat vanzelf weer over. ATN wordt veroorzaakt doordat de nier even niet goed doorbloed is geweest en een soort ‘schrikreactie’ vertoont na plaatsing in het lichaam. Eenmaal in het lichaam geplaatst moet de nier zich langzaam herstellen. Dit herstel kan variëren van enkele dagen tot soms wel zes weken. Gedurende deze tijd is het soms nodig om te dialyseren. Zodra de nier goed functioneert, stopt u met dialyseren.
3.5.3 Mobilisatie/ starten met bewegen
Ter voorkoming van trombose wordt er de dag na de operatie gestart met een dagelijkse injectie fragmin.
Het is het beste om zo snel mogelijk na de operatie te gaan bewegen/uit bed te komen, ter voorkoming van een longontsteking. Het minimum is op de rand van het bed te zitten, maar als de wond het toestaat verdient het de voorkeur om zo snel mogelijk uit bed te komen op een stoel. Het zal de eerste keer niet meevallen in verband met pijn, maar hoe vaker u uit bed komt hoe minder pijn u zult hebben. In bed mag u gaan liggen zoals u zich het prettigst/meest ontspannen voelt. Op de buik liggen gaat meestal de eerste dagen niet in verband met de slangetjes en de buikwond.
3.5.4 Eten & drinken
U mag in principe meteen na de operatie beginnen met drinken en eten. Wel is het verstandig om het rustig op te bouwen.
3.5.5 Controleren functie transplantatienier
Om na de transplantatie goed te kunnen controleren hoe de nieuwe nier functioneert, vinden regelmatig onderzoeken plaats. Gedurende de opname wordt dagelijks bloed afgenomen voor meting van onder meer het creatinine en de spiegel van één of meer van de afweerremmende medicijnen. De dag na de operatie wordt er en echo gemaakt. Soms is het nodig om een nierpunctie (nierbiopt) te verrichten.
Een beschrijving van deze onderzoeken (doel van het onderzoek, eventuele voorbereidingen op het onderzoek, de duur en de belasting van het onderzoek, enzovoort) vindt u in het hoofdstuk ‘Onderzoeken’ in deze informatiebrochure.
3.5.6 Verder herstel
Iedereen herstelt anders. Een aantal algemene opmerkingen over het herstel en aanbevelingen om het herstel te bevorderen:
- Indien de nier meteen goed functioneert, zal de moeheid verminderen en voelt u zich snel opknappen. Ook andere klachten zoals jeuk, onrustige benen, koude handen en voeten kunnen langzaam aan verminderen.
- U kunt last hebben van gevoelloosheid of een doof gevoel bij de wond en de bovenkant van het been. Dit verdwijnt na enige tijd (weken-maanden).
- Zorg voor voldoende vochtinname, minimaal twee liter per dag. Zorg ook voor gezonde voeding.
- Luister goed naar uw lichaam! Ga niet meteen te veel doen omdat u zich goed voelt, maar verdeel uw activiteiten over de dag.
- De eerste zes weken na de operatie mag u niet zwaar tillen of zware arbeid verrichten, of uw buikspieren trainen. Dit om de kans op een wondbreuk te voorkomen.
- Ook mag u de eerste zes weken na ontslag uit het ziekenhuis niet autorijden en fietsen, ook om de kans op een wondbreuk te voorkomen.
- Bouw uw conditie langzaam op met bijvoorbeeld wandelen, of wanneer de wond goed dicht is met zwemmen en lichte fitness.
4. De medicijnen na niertransplantatie
Dit hoofdstuk gaat over de medicijnen die u moet gebruiken na de niertransplantatie. De belangrijkste medicijnen na transplantatie zijn de afweerremmende medicijnen. Daar zijn veel verschillende soorten van. Op basis van uw specifieke situatie wordt door de transplantatienefroloog een keuze gemaakt. Het is mogelijk dat de nefroloog u vraagt mee te doen aan een medicijnstudie. U bent niet verplicht hieraan mee te doen.
In de meeste gevallen wordt gestart met drie verschillende medicijnen uit de volgende soorten:
- Prograft® / Advagraf® / Envarsus® (= Tacrolimus), Certican® (=Everolimus), Rapamune® (= Sirolimus), Imuran® (=Azathioprine).
- Cellcept® (Mycofenolaat Mofetil).
- Prednison.
Verder krijgt u medicijnen ter voorkoming van infecties, maagklachten, hoge bloeddruk en hoog cholesterol.
In de vier maanden na de transplantatie wordt prednison volgens een schema afgebouwd. Vaak wordt er een onderhoudsdosering afgesproken, soms kan het gestopt worden.
In de bijlage van het informatieboekje ‘Getransplanteerd en dan’ vindt u informatie over de meest voorkomende medicijnen met daarbij vermeld de meest voorkomende bijwerkingen.
Medicatie in eigen beheer
Vier dagen na de transplantatie krijgt u de medicijnen in eigen beheer, nadat u eerst uitleg hebt gekregen over de werking, dosering, wijze en tijdstip van inname. Het doel is u te laten wennen aan de nieuwe medicijnen en hierover vragen te kunnen stellen terwijl u nog opgenomen bent in het ziekenhuis. De verpleging zorgt ervoor dat op de medicatielijst de juiste medicijnen en doseringen staan vermeld. Ook zorgt de verpleging ervoor dat de medicijnen aan u verstrekt worden. U krijgt vanaf dat moment zelf de verantwoordelijkheid over het uitzetten en innemen van uw medicatie. De verpleegkundige
Therapietrouw
Voor het behoud van uw nieuwe nier en om een afstoting te voorkomen, is het is van het grootste belang om de medicijnen volgens voorschrift in te nemen. De dosering van sommige medicijnen wordt bepaald aan de hand van bloedspiegels. Het met regelmaat vergeten of zelfs helemaal niet innemen van medicijnen, heeft een zeer nadelig effect op het functioneren van de nier. Het kan zelfs betekenen dat de functie van de nier verloren gaat en u (weer) moet gaan dialyseren.
Medicijngebruik tijdens de ramadan Meedoen aan de ramadan tot twaalf maanden na de transplantatie wordt door de nefrologen afgeraden. Na deze periode kan u deelname bespreken met uw behandelend nefroloog.
Algemene aandachtspunten bij gebruik van medicijnen
- Lever recepten altijd op tijd in bij de apotheek. Meestal heeft de apotheek even tijd nodig om de medicijnen klaar te maken of te bestellen.
- Om medicijnen thuis overzichtelijk te gebruiken, kunt u een medicijndoos (weekdoos) aanschaffen. Wilt u een medicijndoos met grote vakjes, dan raden wij de medicijndoos Medimax aan. Deze kunt u online bestellen via https://www.vegro.nl (kosten € 36,-). Op deze manier is de kans op vergissingen klein en ziet u direct of u vergeten bent uw medicijnen in te nemen.
- Medicijnen van de apotheek kunnen qua kleur en vorm afwijken van de medicijnen die u in het ziekenhuis kreeg. Vraag altijd bij uw apotheek om uitleg als er iets aan de medicijnen is veranderd.
- Zorg ervoor dat u de medicijnen steeds op hetzelfde tijdstip inneemt en pas uw dagindeling op dit tijdschema aan.
- Houdbaarheid medicijnen: zie verpakking medicatie.
- Bewaar de medicijnen op kamertemperatuur.
- Gebruik nooit medicijnen van anderen.
Aandachtspunten voor medicijnen die afstoting tegengaan
- Het aantal en de dosering van deze medicijnen verschilt per persoon. Meestal gebruikt u een combinatie van medicijnen.
- De doseringen van de medicijnen tegen afstoting mogen/kunnen alleen veranderd worden door uw behandelaar (nefroloog/verpleegkundig specialist) van het UMC Utrecht.
- Raadpleeg bij (langdurig) braken altijd uw arts van het UMC Utrecht.
- Als u de medicijnen heeft vergeten in te nemen, zorg er dan voor dat u zo snel mogelijk de gemiste hoeveelheid inneemt. Is het echter bijna weer tijd voor de volgende hoeveelheid van hetzelfde medicijn, ga dan verder volgens schema. Neem nooit een dubbele hoeveelheid in! Overleg bij twijfel altijd eerst met uw behandelaar van het UMC Utrecht.
- Verminder of stop nooit zelf met de medicijnen tegen afstoting. Dit kan een afstoting van de nier tot gevolg hebben.
Belangrijk
- Hebt u last van bijwerkingen, meld dit dan altijd aan uw behandelaar.
- Als andere artsen medicijnen veranderen of medicijnen toevoegen, dient dit overlegd te worden met uw behandelaar van het UMC Utrecht. Veel medicijnen kunnen namelijk de spiegel van de afweerremmende medicijnen beïnvloeden. Een te lage spiegel kan leiden tot een afstoting, een te hoge spiegel kan leiden tot nierbeschadiging/bijwerkingen.
5. Mogelijke complicaties op korte termijn
Acute afstoting
De meest voorkomende complicatie bij een niertransplantatie is acute afstoting (rejectie). Deze vorm van afstoting ontstaat in de eerste weken tot maanden na de transplantatie. Ongeveer vijftien tot twintig procent van de mensen krijgt hiermee één of meerdere keren te maken. Bij afstoting is er sprake van achteruitgang van nierfunctie en dit kan worden aangetoond met een nierbiopt. Afstoting wordt behandeld met extra medicijnen. Na ongeveer zes maanden is een acute afstoting zeldzaam.
Acute Tubulus Necrose (ATN)
Het komt vaak voor dat een nier niet meteen werkt na een transplantatie met een nier van een overleden donor. In de nier wordt een beeld gezien wat acute tubulus necrose (ATN) wordt genoemd.
De oorzaak van acute tubulus necrose is dat de nier tijdelijk niet is doorbloed in de periode dat de nier uit het lichaam van de donor is gehaald en bij u is getransplanteerd. Na de transplantatie kost het tijd om de nier te laten herstellen. De duur van dit herstel kan enkele dagen tot soms wel zes weken duren. Soms is het nodig om u in deze periode te dialyseren.
Gevoelsstoornissen buitenkant bovenbeen
Tijdens de operatie kunnen er kleine zenuwtjes worden doorgesneden, waardoor er een gevoelsstoornis ontstaat rond de wond en/of aan de buitenkant van het bovenbeen. Dit gevoel kan enkele weken tot maanden aanhouden voordat het herstelt.
Nabloeding
Tijdens en na de operatie kunnen bloedingen ontstaan tussen de bloedvaten van de nier en de bloedvaten waarmee de nier is verbonden. Soms is het nodig om de bloeding te stoppen met een nieuwe operatie.
Veneuze trombose
Tijdens de operatie kan er een bloedpropje ontstaan in de ader (vene) waardoor een bloedvatafsluiting ontstaat. Hierdoor gaat de functie van de nier verloren en zal de nier verwijderd moeten worden. Het is niet duidelijk waarom of waardoor deze zogenaamde veneuze trombose ontstaat.
Hematoom
Door de operatie ontstaat er in de meeste gevallen rondom het operatiegebied een hematoom (bloeduitstorting). Dit trekt binnen enige tijd weg.
Urinelekkage
Urinelekkage kan ontstaan op de plaats waar de ureter (urineleider) in de blaas wordt gehecht. Door het plaatsen van een dubbel J-stent (inwendig kathetertje) komt deze complicatie nog maar weinig voor. Urinelekkage kan worden opgelost door langer een blaaskatheter en een dubbel J-stent te plaatsen. Soms is het nodig u opnieuw te opereren.
Infecties
Door de medicijnen die u na de niertransplantatie moet gebruiken, wordt uw eigen afweer vooral de eerste tijd na de niertransplantatie flink verminderd. U bent hierdoor vatbaarder voor infecties. Het is belangrijk dat u bij koorts (temperatuur hoger dan 38 graden Celcius) contact opneemt met het ziekenhuis.
De meest voorkomende infecties net na de operatie zijn:
- luchtweginfecties,
- blaasontsteking,
- wondinfecties.
De infecties worden behandeld met medicijnen. Soms is opname noodzakelijk in verband met behandeling met medicijnen via een infuus.
(Voor mogelijke complicaties op lange termijn zie de folder ‘Getransplanteerd en dan…’)
6. Onderzoeken
6.1 Echo Doppler
Doel van het onderzoek
Het zichtbaar maken van de nier door middel van geluidsgolven.
Omschrijving van het onderzoek
Tijdens het onderzoek mag u in uw bed blijven liggen of plaatsnemen op de onderzoektafel. Nadat u uw buik heeft ontbloot, brengt de onderzoeker gel aan op de huid ter hoogte van de nier. De gel dient voor de geleiding van de geluidsgolven. Het onderzoek wordt met een geluidskop verricht. De geluidskop zendt geluidsgolven uit en vangt ze weer op. De geluidsgolven worden geregistreerd op een monitor. Van deze afbeeldingen kunnen foto’s worden gemaakt. De nier wordt aan twee kanten bekeken. Tijdens het onderzoek wordt soms gevraagd even de adem in te houden. Na het onderzoek kan het zijn dat er een korte herhaling van het onderzoek plaatsvindt door een tweede onderzoeker. Dit is een normale procedure. Vervolgens wordt de gel van de huid verwijderd.
Voorbereiding op het onderzoek
Er zijn voor dit onderzoek geen voorbereidingen nodig.
Opmerkingen
- Het onderzoek is niet belastend. Maar het duwen op de buik kort na de operatie wordt vaak als pijnlijk/vervelend ervaren.
- De eerste dag na de transplantatie wordt er een echo gemaakt. Daarna wordt er alleen nog een echo gemaakt op verzoek van de arts.
- Na afloop van de echo wordt de pleister op de wond vervangen op de afdeling.
- De duur van het onderzoek is ongeveer vijftien minuten.
- Tijdens het onderzoek is het belangrijk dat u zo rustig mogelijk ligt.
- De uitslag van het onderzoek is meestal na een werkdag bekend.
6.2 Nierbiopsie
Bij een nierbiopsie wordt met een holle naald een stukje weefsel (biopt) uit uw transplantatienier genomen.
Doel van het onderzoek
Het verkrijgen van nierweefsel voor microscopisch onderzoek om een oorzaak te vinden voor het verminderd functioneren van de nier. Of om volgens protocol na drie maanden naar de gezondheid van de transplantatienier op dat moment te kijken.
Omschrijving van het onderzoek
U ligt op uw rug op de onderzoektafel. De arts die de punctie zal uitvoeren bekijkt eerst met een echo uw nier om de plaats van de punctie te bepalen. Na een plaatselijke verdoving van de huid in de nierstreek wordt in de nier geprikt.
Voorbereiding op het onderzoek
U hoeft voor dit onderzoek niet nuchter te zijn. Soms mag u tijdelijk bepaalde medicijnen niet gebruiken. Dit geldt bijvoorbeeld voor bloedverdunners. Uw behandelaar zal u hierover dan informeren.
Opmerkingen
- De duur van het onderzoek is ongeveer vijftien minuten.
- Het verdoven van de huid kan pijnlijk zijn, vergelijkbaar met een prik voor bloedafname. Het prikken in de nier zelf doet geen pijn.
Nazorg
- Om te voorkomen dat de plek waar de nier is aangeprikt gaat bloeden, hebt u na het onderzoek vier uur bedrust. Het is belangrijk om de buikspieren goed te ontspannen. Helemaal platliggen is niet nodig. Belangrijker is dat u het volhoudt om rust te houden.
- De verpleegkundige meet de eerste tijd elke dertig minuten uw bloeddruk en pols. Wij vragen u het te melden als u tijdens de rustperiode buikpijn krijgt of zich niet lekker voelt.
- Voordat u naar huis gaat, is het belangrijk dat u ook geplast heeft, om te controleren of er geen bloed bij de urine zit.
- Tot zeven dagen na de biopsie mag u niet zwaar tillen of zwaar sporten.
- De uitslag is meestal binnen enkele dagen bekend.
(Zie patiëntenbrochure: 'Biopsie van een transplantatienier)
7 Overige zorgverleners
Naast artsen en verpleegkundigen zullen onderstaande zorgverleners u ter zijde staan tijdens de opname.
Diëtist
Zodra u weer vast voedsel mag hebben, zal de diëtist bij u langskomen en met u het dieet bespreken na de transplantatie. U krijgt adviezen over gezonde voeding en voedselhygiëne na de transplantatie. Afdeling diëtetiek UMC Utrecht, telefoonnummer: 088 75 566 09 De diëtiste van afdeling D2 oost is mevrouw Losper.
Diabetesverpleegkundige
Een diabetesverpleegkundige is een verpleegkundige die gespecialiseerd is in behandeling en begeleiding van patiënten met diabetes mellitus (suikerziekte), maar ook in het vroegtijdig signaleren van het ontwikkelen van suikerziekte na de transplantatie.
Hoe sneller dit bekend is des te beter kan de arts een goede behandeling starten en kan de diabetesverpleegkundige u en uw partner/familie begeleiden.
De diabetesverpleegkundige begeleidt ook patiënten die voor de transplantatie al suikerziekte hadden. De diabetesverpleegkundige van afdeling D2 oost is mevrouw van Beusekom.
Medisch Maatschappelijk werker
De medische maatschappelijk werker komt tijdens uw opname langs om kennis te maken. Mocht verdere begeleiding nodig zijn, dan zal de maatschappelijk werker een vervolgafspraak maken.
Transferverpleegkundige
Indien u thuiszorg nodig heeft na de transplantatie zal de transferverpleegkundige ingeschakeld worden. De transferverpleegkundige zal samen met u en uw partner/familie bespreken welke en hoeveel zorg u nodig heeft na ontslag.
Geestelijke verzorging
U kunt tijdens uw opname een beroep doen op de geestelijke verzorgers van het UMC Utrecht. De dienst geestelijke verzorging bestaat uit een team van katholieke, protestantse, humanistische en islamitische geestelijke verzorgers. Iedere geestelijke verzorger is verbonden aan een aantal afdelingen, behalve de imam. U kunt altijd om een gesprek vragen.
Fysiotherapie
Tijdens de opname zal de fysiotherapeut u een keer zien om u gericht persoonlijk advies te kunnen geven over hoe u na de transplantatie actief kunt blijven bewegen
8 Het ontslag
Ontslag
De opnameduur voor een niertransplantatie is zeven dagen, maar bij bijzonderheden of complicaties kan dit langer zijn. Het ontslag wordt meestal (zeer) kort van tevoren aangekondigd. Tijdens de opname zullen leefregels en adviezen voor in de thuissituatie gedoseerd met u worden doorgesproken. Deze informatie kunt u ook terugvinden in het boekje ‘Getransplanteerd en dan’. Voordat u naar huis gaat, volgt er een ontslaggesprek met een van de verpleegkundigen. U wordt gevraagd hoe u de opname heeft ervaren en of u nog vragen heeft.
Tot slot
De kans op complicaties of tegenslag, bijvoorbeeld afstoting, infecties of problemen met urineleiders en blaas, kan het eerste jaar na niertransplantatie verhoogd zijn. Na ongeveer 6 maanden kan uw nefroloog zeggen of de transplantatie geslaagd is of niet. Niertransplantatie is voor de meeste mensen geen levenslange oplossing. Dat betekent dat u dan (opnieuw) nierfunctievervangende behandeling of een nieuwe niertransplantatie zal moeten ondergaan.
Bij niertransplantaties met een nier van een overleden donor functioneert na tien jaar ongeveer nog 58% van de nieren. Bij levende nierdonatie is dat ongeveer 78%. Een geslaagde niertransplantatie zal de kwaliteit van leven (sterk) verbeteren. En voor dialysepatiënten betekent transplantatie dat ze niet meer afhankelijk zijn van dialyse. Dat betekent weer (her)deelnemen aan het sociaal en maatschappelijk leven en eventueel weer het hervatten van werk.
Als u thuis vragen, klachten of problemen hebt die in verband staan met de transplantatie, blijf daar dan vooral niet mee rondlopen, maar neem contact op met de nefroloog of verpleegafdeling D2 oost. In veel gevallen maakt u zich onnodig bezorgd en kan de nefroloog of verpleegkundige u geruststellen.
9 Algemeen
NOTR
Het is in Nederland wettelijk verplicht om elke niertransplantatie te registreren en te volgen. Deze taak wordt uitgeoefend door de NOTR (Nederlandse Orgaan Transplantatie Registratie). De gegevens worden aangeleverd door ziekenhuizen. Als u daar bezwaar tegen heeft, dan kunt u dat aangeven.
Alle informatie die wordt verzameld in de NOTR wordt gecodeerd en doorgezonden naar de NTS (Nederlandse Transplantatie Stichting). De informatie is dan niet meer te herleiden tot een persoon. De gegevens worden gebruikt om de kwaliteit en doelmatigheid van transplantaties verder te verbeteren. Daarnaast krijgt de NTS inzicht in het optreden van complicaties na transplantatie op korte en lange termijn.
Universitair Medisch Centrum
Het UMC Utrecht is verbonden aan een universiteit. Dit betekent dat het een opleidingsziekenhuis is. In veel gevallen heeft de behandelend arts een coassistent (arts in opleiding) bij zich. Het gevolg hiervan is dat er tijdens een artsenvisite meer mensen om uw bed staan dan u misschien gewend bent in een ander ziekenhuis.
Afdeling D2 oost
Voor transplantatie wordt u opgenomen op afdeling D2 oost. Op deze afdeling worden niet alleen niertransplantatiepatiënten en patiënten met nierziekten verpleegd, maar ook patiënten met maag-, darm- en leverziekten (MDL).
Tijdens uw opname krijgt u voornamelijk te maken met verpleegkundigen en artsen. De verpleegkundigen op D2 oost zijn verdeeld in twee teams onder leiding van een verpleegkundig unithoofd. Het is ons streven dat u tijdens uw opname zoveel mogelijk door dezelfde verpleegkundige verpleegd wordt.
Daarnaast krijgt u te maken met zaalartsen. Dit zijn artsen in opleiding tot internist (nefroloog). Zij komen eenmaal per dag bij u langs (artsenvisite) om te vragen hoe het met u gaat en zo nodig in overleg met de nefroloog de behandeling eventueel aan te passen. Vragen kunt u op dat moment stellen.
Veiligheid en kwaliteit
De medewerkers van de afdeling zijn zich continu bewust van de risico’s die complexe patiëntenzorg met zich meebrengt. Zij zullen er alles aan doen om veilige en kwalitatief hoogwaardige zorg te verlenen aan u en uw naasten. Om dit waar te maken, hebben we ook uw medewerking nodig. Zo wordt bij behandeling, onderzoek of verzorging (bijvoorbeeld medicijnen geven) om uw naam en geboortedatum gevraagd. Ook vragen we u om te allen tijde uw polsbandje te dragen.
Dossiers
Van iedere patiënt wordt een elektronisch medisch dossier bijgehouden. Alle afspraken en bijzonderheden tijdens uw verblijf worden daarin vastgelegd. U moet daarbij denken aan medicijnopdrachten van de arts, uitslagen van onderzoeken, resultaten van de controles (temperatuur, bloeddruk).
Daarnaast wordt dagelijks in het elektronisch verpleegkundig dossier gerapporteerd. De verpleegkundige schrijft dit rapport samen met u. Beschreven wordt hoe het met u gaat, maar ook wat u bezighoudt: vragen, twijfels en eventuele klachten. De verpleegkundigen die u verzorgen lezen dit rapport, zodat zij goed weten wat er speelt.
Bezoektijden
De bezoektijden op D2 oost zijn van 11.00 uur tot 21.00 uur.
Telefoonnummer contactpersoon
De arts/verpleegkundige geeft alleen informatie over u aan een door u aangewezen contactpersoon. Wij verzoeken u daarom om vóór de opname te bepalen wie uw contactpersoon wordt. Geef het telefoonnummer van deze persoon aan de verpleegkundige op de opnamedag.
Tot slot
Is er iets niet duidelijk, vraag dan vooral om opheldering. Wanneer er iets gebeurt dat niet voldoet aan uw verwachtingen of als er iets is wat naar uw idee anders/beter kan, meld dit dan aan ons. Uw suggesties en opmerkingen bieden ons de mogelijkheid om de zorg nog beter af te stemmen op uw wensen en behoeften.
10 Telefoonnummers en adressen
Bezoekadres Universitair Medisch Centrum Utrecht
Locatie UMC Heidelberglaan 100
3584 CX Utrecht (Utrecht Science Park)
Algemeen nummer UMC Utrecht 088 75 555 55
Polikliniek nierziekten (nefrologie)
Voor vragen en afzeggen of verplaatsen van polikliniekafspraken 088 75 573 75
E-mail: poli-nefrologie@umcutrecht.nl
Verpleegafdeling D2 oost 088 75 562 22
Postadres Universitair Medisch Centrum Utrecht
Afdeling D2 oost (nierziekten)
Postbus 85500
3508 GA Utrecht
Website
https://www.umcutrecht.nl/nefrologie
Bij problemen kunt u de volgende nummers kiezen:
- Tijdens kantooruren: Het secretariaat van de polikliniek nierziekten 088 75 573 75
- ’s Avonds, ’s nachts, in de weekenden en op feestdagen: Verpleegafdeling D2 oost 088 75 562 22 088 75 562 23
Zorgkosten uitklapper, klik om te openen
Meer over zorgkostenContact uitklapper, klik om te openen
Voor het maken van een afspraak, hebt u een verwijzing nodig van de huisarts of specialist.
Polikliniek Nefrologie
De polikliniek is op werkdagen bereikbaar van 08.00 - 17.00 uur
